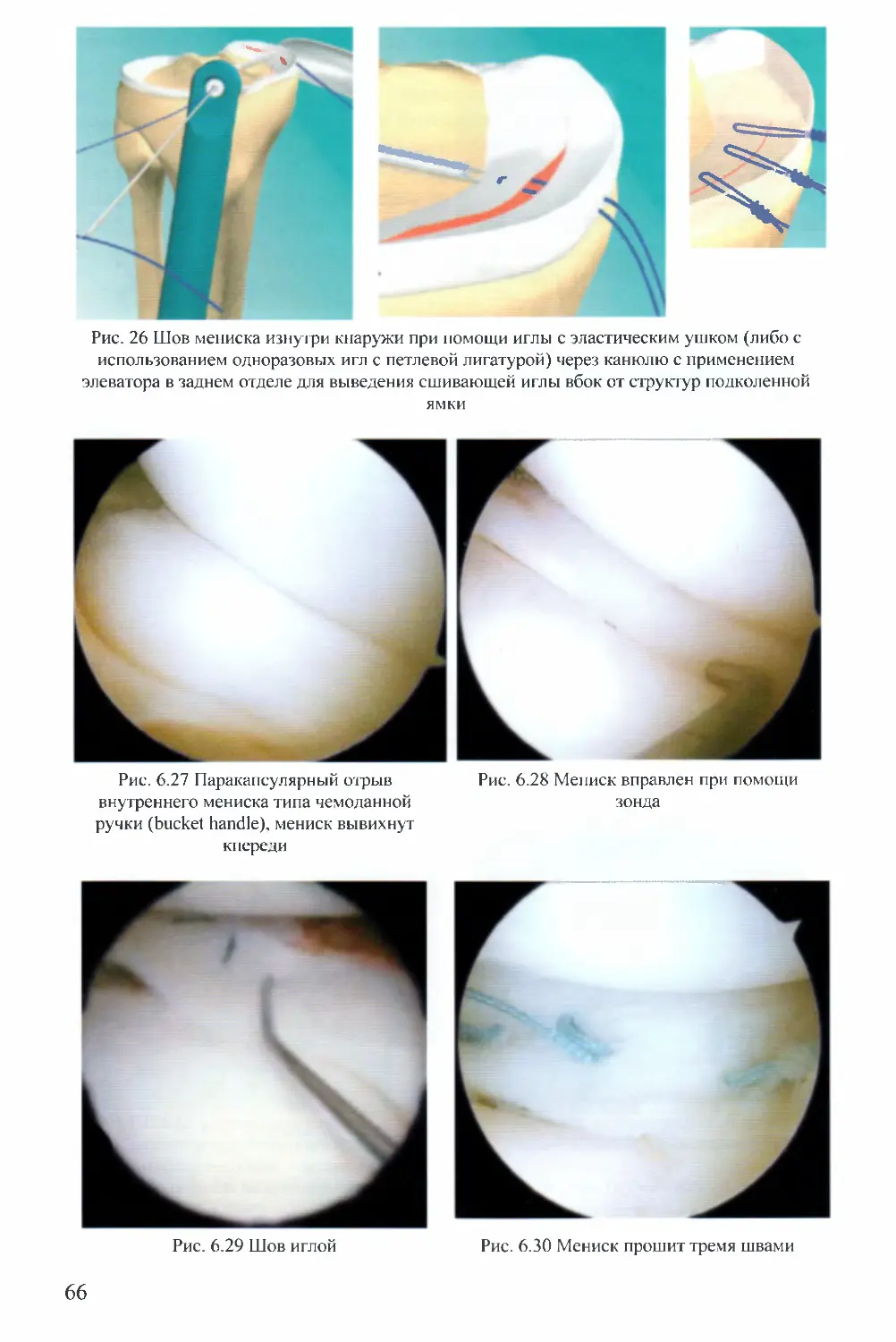
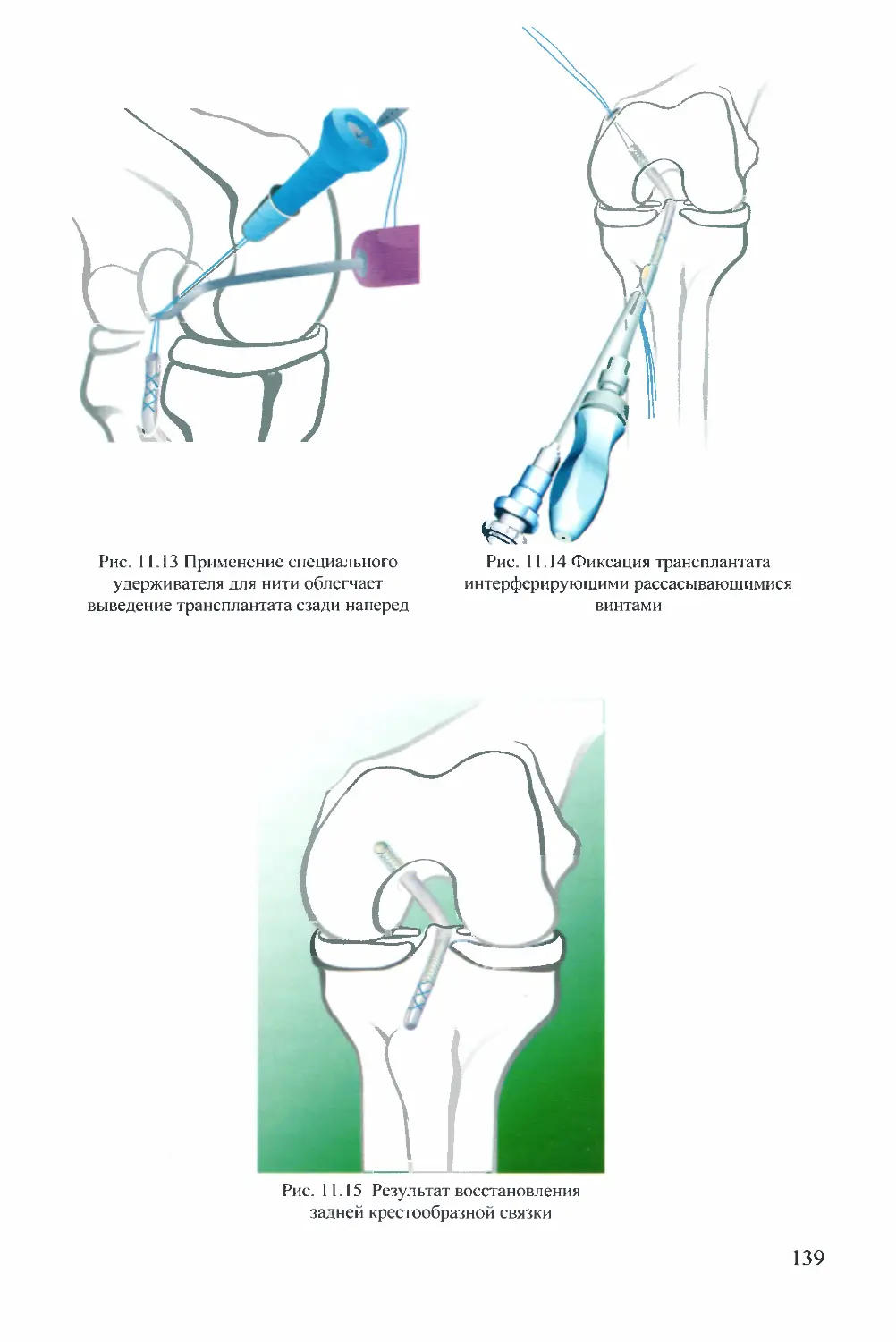
Текст
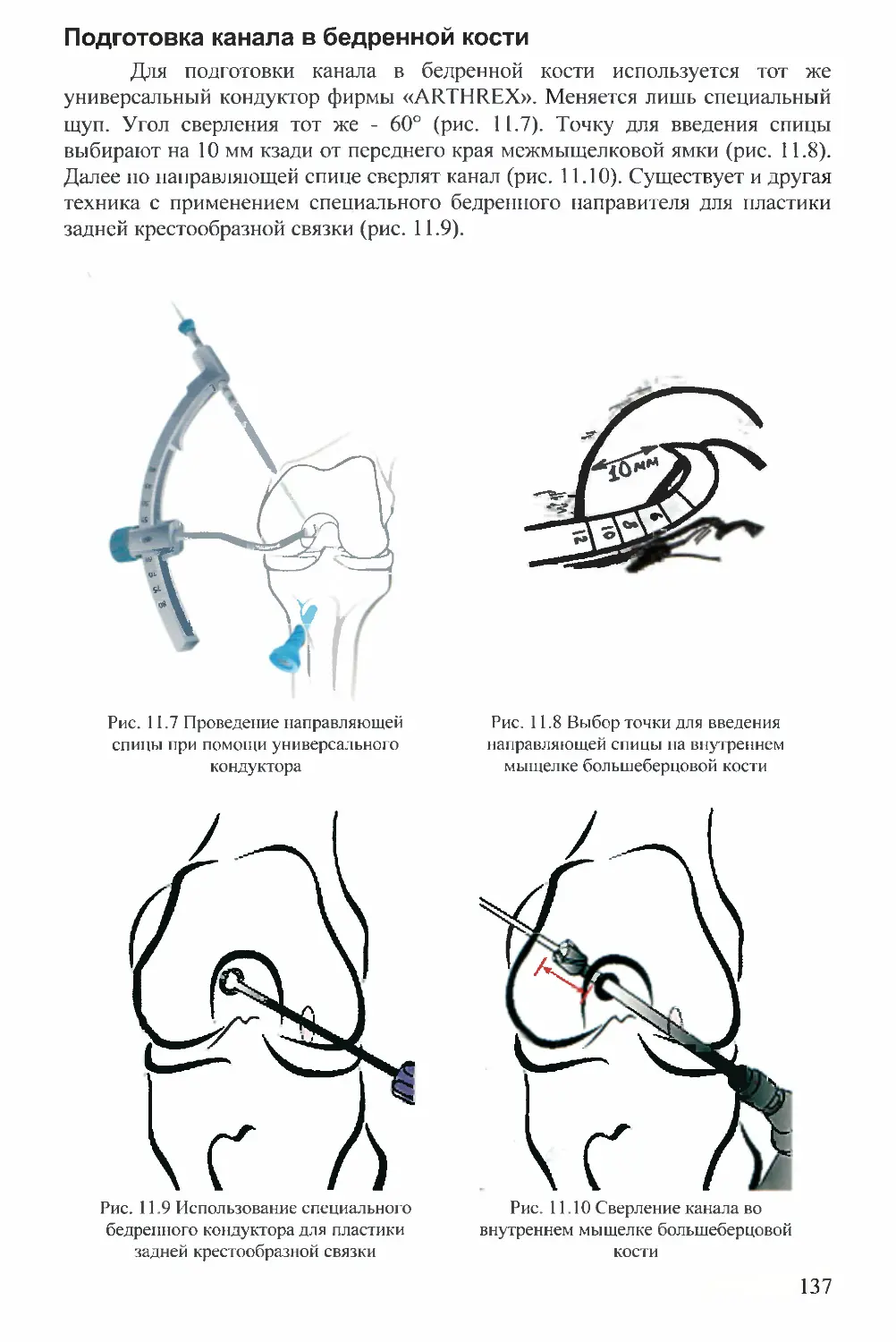
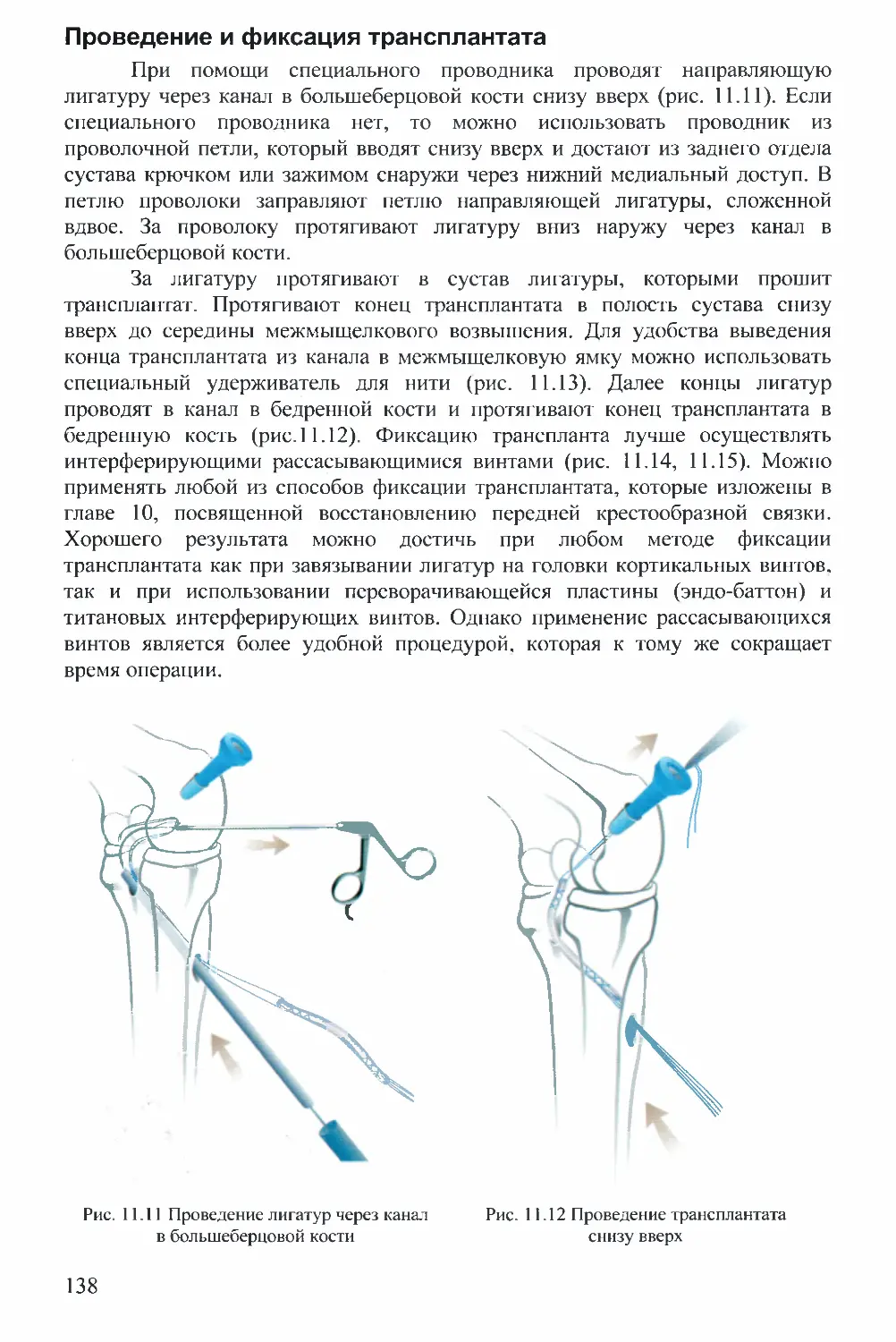
В. ОРЛЯНСКИИ
М. ГОЛОВАХА
РУКОВОДСТВО
ПО АРТРОСКОПИИ
КОЛЕННОГО
СУСТАВА
Авторы
Орлянский Вениамин
Профессор, доктор медицины
«Венская» приватклиника
Вена, Австрия
Головаха Максим Леонидович
Доцент кафедры травматологии и
ортопедии Днепропетровской
государственой медицинской
академии
Днепропетровск, Украина
В. ОРЛЯНСКИЙ
М. ГОЛОВАХА
РУКОВОДСТВО ПО АРТРОСКОПИИ КОЛЕННОГО СУСТАВА
Дшпропетровськ
«Пороги»
2007
УДК 616-089.23
ББК 54.5
0-66
Рассмотрены актуальные вопросы современной ортопедии и
травматологии - использование артроскопии в лечении заболеваний,
повреждений и последствий травм коленного сустава. Изложены общие и
частные вопросы артроскопии коленного сустава, особенности современной
аппаратуры и инструмента, а также методики современной артроскопической
хирургии коленного сустава.
Рецензент: доктор медицины, доктор медицинских наук
профессор Й. Ерош
Германия
Видано за шдтримки компанп «AR.THR.EX»
Спонсор издания книги предприниматель
Гольда Анатолий Владимирович
ISBN 978-966-525-805-6
© Орлянський В., Головаха М.Л., 2007
Предисловие
Кому адресована эта книга? Опытным ортопедам, имеющим интерес
совершенствовать методы оперативного лечения патологии коленного сустава.
Но, прежде всего, мы обращаемся к молодым специалистам, которые проходят
интернатуру. Последним особенно тяжело, если нет хорошей библиотеки под
рукой.
Данное издание призвано хотя бы частично заполнить пробелы,
которые существуют в русскоязычной литературе по артроскопии коленного
сустава. Не претендуя на совершенство и исключительность, мы попытались
донести до Вас современные представления об артроскопии коленного
сустава. Возможно, какие-то из методик, изложенных в данной книге, не
удовлетворят нашего требовательного читателя. Невозможно в одной книге
охватить весь широкий диапазон методик хирургии коленного сустава под
артроскопическим контролем. Эндоскопическая хирургия развивается в наше
время семимильными шагами, уследить за которыми может только каждый
интересующийся ортопед самостоятельно.
Я благодарю моего учителя и друга профессора Рудольфа Шабуса -
руководителя отделения спортивной травмы в «Венской» приватклинике за
возможность уже более 15 лет вместе работать и делить поровну как наши
успехи, так и неудачи. Благодарю директора фирмы «Arthrex», доктора
Харальда Миленковича за предоставленные для книги ряд иллюстраций.
Отдельная благодарность человеку, который финансово поддержал
издание этой книги, украинскому предпринимателю и меценату Гольде
Анатолию Владимировичу.
Мы с коллегой, доцентом М. Головахой надеемся, что это руководство
послужит тем, кто интересуется современным состоянием ортопедии и
травматологии, которые постоянно развиваются, не останавливаясь на одном
месте.
Орлянский Вениамин
Максим Головаха выражает благодарность своим учителям:
профессору А.Е. Лоскутову, Н.Д. Головаха, доценту Э.Д. Колодько, доценту
Н.Н Мажаре, И.И. Жердеву, А.М. Бойко, Я.В. Линько, профессору Й. Ерошу и
многим другим. Отдельно хочу поблагодарить профессора Р. Шабуса и
профессора Й. Ероша за помощь в подборе иллюстраций. Просим принять
наши взгляды не как догму, а как руководство для размышления. Как нет двух
абсолютно полностью похожих друг на друга людей, так и нет одинаковых
методик операций. Каждый ортопед ищет свой путь, вырабатывает
определенные навыки и приемы. Любая из методик в разных «руках» будет
использована по-разному. Да поможет нам всем Бог применить знания
правильно и с пользой для наших пациентов.
Головаха М.Л.
3
О Компании «ARTHREX»
Более чем 25-летняя история компании «ARTHREX» начинается со
скромного предприятия, основанного в Америке немецким эммигрантом из
Мюнхена. На сегодняшний день «ARTHREX» - это корпорация с 12
национальными и зарубежными филиалами, со штаб-квартирой в 130000
квадратных футов в Напле (Флорида, США), которая занимает одну из
лидирующих позиций среди интернациональных компаний, занимающихся
развитием артроскопической хирургии, спортивной медицины и медицинского
оборудования.
Инновационные разработки в области артроскопической хирургии - это
сердце и душа компании «ARTHREX». Они являются результатом развития
более 3000 различных изделий для артроскопии и малоинвазивной
ортопедической хирургии. Наш девиз - сделать сложные и технически
оснащенные хирургические процедуры более простыми, безопасными и легко
воспроизводимыми.
Постоянные большие инвестиции в разработки «ARTHREX» означают,
что вы выбрали компанию, являющуюся приверженцем бескопромисного
качества, неизменного инновационного развития, которая обеспечивает самую
лучшую техническую поддержку своих пользователей. На сегодняшний день
наша продукция представлена на всей территории США и более чем в 60
странах мира.
Миссия «ARTHREX»
Объединенная в 1984 году, корпорация «ARTHREX» неофициально
руководствуется одной простой вещью: предоставлять ортопедам продукты
бескомпромиссного качества с отличным сервисным обслуживанием и
обучением, быть партнером в достижении наименее инвазивного
вмешательства для пациента. Мы постоянно поддерживаем свои лидирующие
позиции благодаря росту и развитию новых технологий.
Компания «ARTHREX» подчеркнуто предана созданию и развитию
новых медицинских образовательных программ. Лучшие традиции
«ARTHREX» поддерживаются опытными и преданными своему делу
командами специалистов-профессоналов.
Основные этапы истории «ARTHREX»
1980-1982
- выход на рынок первого в мире интегрированного с пневмотурникетом
фиксатора для нижней конечности, предназначенного для артроскопии
коленного сустава.
1983-1984
- разработана первая артроскопическая система восстановления мениска,
позволяющая проводить шов двумя методами: изнутри-внаружу и снаружи-
внутрь.
4
1985-1987
- разработан первый регулируемый угловой направитель для восстановления
передней крестообразной связки;
- успешно вышла на рынок система для трансгленоидального востановления
повреждения Банкарта с первым инструментом для артроскопического
завязывания узлов.
1988-1990
- разработан первый расширяющийся анкер для шва, изготовленный из
нерассасывающегося полимера;
- внедрена первая система титановых ввинчивающихся якорных фиксаторов
для операции Банкарта.
1991-1992
- разработан первый в мире транстибиальный направитель для операции по
восстановлению передней крестообразной связки;
- фирма «ARTHREX» получила первый сертификат FDA на титановый
интерферирующий винт для восстановления передней крестообразной связки.
1993-1995
- разработан первый направитель для восстановления задней крестообразной
связки;
- сконструирована и выпущена на рынок система инструментов, позволяющая
восстанавливать как переднюю, так и заднюю крестообразную связки;
- разработан первый титановый анкер «Corkscrew»;
- созданы и прошли испытание первые рассасывающиеся интерферирующие
винты для пластики крестообразных связок.
1996-1997
- создание и успешные испытания первых рассасывающихся шовных анкеров
для хирургии плечевого сустава;
- проведен первый образовательный курс фирмы «ARTHREX», который
прошел на трупном материале;
- создание первой системы аутохондротрансплантации хряща (OATS, или
мозаичная пластика).
1998-1999
- первый комплект инструментов для шва под артроскопическим контролем;
- произведена первая серия инструментов для артроскопии с пожизненной
гарантией;
- вышла на рынок пластинка Puddu для остеотомии проксимального отдела
большеберцовой кости.
2000-2001
- на базе шейвера «ARTHREX» разработана мультифункциональная система,
включающая дрели разных размеров, осциллирующую и саггитальную пилы;
- выход артроскопической помпы новой генерации.
5
2002-2003
- выход на рынок нового оборудования для артроскопии плечевого сустава:
трехточечная система тракции; канюли, удерживающие жидкость в суставе
для чистой работы; новая система для восстановления лимбуса плечевого
сустава;
- выход на рынок новой нити высокой прочности «Fiber Wire».
2004-2005
- выход на рынок ортопедической электрохирургической системы (OPES),
предназначенной как для открытых операций, так и для артроскопии;
- за этот период корпорация «ARTHREX» разработала более 100 продуктов для
малоинвазивной ортопедии, артроскопической хирургии верхних и нижних
конечностей.
2006
- за всю свою историю фирма «ARTHREX» создала и разработала более 3000
изделий и продуктов для артроскопии и минимально инвазивной
ортопедической хирургии, защищенных более 200 патентами.
Генеральный менеджер фирмы
«ARTHREX»,
доктор, профессор
Харальд Миленкович
2007
Общая часть
1. Введение, или диагностические возможности артроскопии
коленного сустава
В качестве введения к данной книге мы хотели рассмотреть
диагностические возможности артроскопии коленного сустава. Известны
далеко еще не все области применения артроскопии. Метод продолжает
совершенствоваться и постоянно открывает новые возможности лечения
повреждений и заболеваний опорно-двигательного аппарата. Диагностика и
лечение патологии коленного сустава всегда оставалась и продолжает
оставаться сложной проблемой. Совершенствование методик диагностики и
лечения продолжается. Появление артроскопии дало возможность значительно
улучшить качество диагностики и результаты лечения. Дискуссия об
эффективности и качестве открытых и артроскопических операций
продолжается многие годы с момента появления последних. Еще какие-то Ю
лет назад многие ортопеды в Украине считали, что артротомия обладает
неоспоримо большими диагностическими возможностями, чем артроскопия.
До сих пор не все ортопеды имеют полное представление как о возможностях
диагностики заболеваний и повреждений коленного сустава, так и том, какие
операции на коленном суставе можно провести полностью или частично под
артроскопическим контролем.
В свое время мы изучали диагностические возможности артроскопии
коленного сустава. Для этого был проведен анализ клинического материала по
повреждениям внутреннего мениска - наиболее распространенному показанию
к артроскопии. Картина его повреждений вариабельна. Многие ортопеды
приводят данные о случаях, когда повреждения менисков не проявляются
четко ни клинически, ни рентгенологически. Проведение этого исследования
относится к периоду применения консервативно-выжидательной тактики
диагностики и лечения повреждений коленного сустава. Были отобраны
пациенты только с застарелой патологией коленного сустава, а именно
больные с предоперационными диагнозами застарелого повреждения
внутреннего мениска (153 пациента) и переднемедиальной нестабильностью
(32 больных). Все пациенты имели в анамнезе лечение иммобилизационным
методом после первичной травмы с последующим физиофункциональным
восстановительным курсом. Больные обследованы клинически с оценкой
классических симптомов повреждения мениска («блокады», Байкова, Чаклина,
Турнера, Перельмана, Ландау, Раубера, Сименача, Steimann, и др.). Оценку
нестабильности проводили проверкой общепринятых симптомов: Лахман,
выдвижной ящик, Джеб-тест, Пивот-Шифт, боковое отклонение при полном
разгибании и сгибании 10-15°. Проводили стандартную рентгенографию
коленного сустава в двух проекциях, ряду пациентов выполнялись
рентгенограммы надколенниково-бедренного сустава, двадцать пять больных
прошли МРТ. Операции выполнялись в сроки 8 недель и более после травмы.
Основным итогом этого достаточно давнего исследования был высокий
удельный вес патологии коленного сустава, которая сопутствовала
7
повреждению внутреннего мениска и до операции не была выявлена. Более 1/3
пациентов, наряду с повреждением мениска, имели и другие нарушения в
коленном суставе, которые также требовали лечения. В большинстве случаев
практически невозможно обнаружить повреждение наружного мениска,
повреждения хряща и изменения синовиальной оболочки через медиальный
доступ, который обычно применяется для удаления внутреннего мениска. Эти
результаты нашего раннего исследования еще раз подтверждают
невозможность хирургии коленного сустава без применения артроскопии.
Артроскопическая диагностика позволяет быстро осмотреть весь
сустав, а техническое оснащение дает возможность удалить все
хондроматозные тела, резецировать поврежденные мениски, выполнить
синовэктомию, резецировать медиапателлярную складку, провести
восстановление крестообразных связок, пластические операции на хряще и др.
И все это, не меняя доступов, и без увеличения травматичности оперативного
вмешательства. На наш взгляд, информация о коленном суставе при
артроскопии превосходит возможности широкой артротомии. Кроме полного
осмотра передних отделов коленного сустава артроскопия позволяет
осмотреть и задние завороты. При этом она дает возможность не только
оценить форму внутрисуставных структур коленного сустава, но и
проанализировать их участие в динамике при артикуляции. На сегодняшний
день артроскопия является не только отличным методом диагностики, но и
наилучшим методом лечения внутрисуставной патологии коленного сустава.
Структуры, которые могут быть оценены при артроскопии
коленного сустава:
- Синовиальная оболочка - все завороты, включая задние. По своему опыту
можем утверждать, что ни один другой метод не дает более полной
информации о форме и макроскопических изменениях синовиальной
оболочки.
- Суставной хрящ. Наряду с синовиальной оболочкой нет другого метода,
который бы дал возможность настолько достоверно и полно оценить его
состояние. Кроме того, при артроскопии можно четко оценить размеры и
локализацию поврежденного участка хряща.
- Мениски очень хорошо визуализируются при артроскопии, есть
возможность оценить их подвижность, прочность крепления, характер
дегенеративных изменений. Правильная оценка участия мениска в
артикуляции позволяет выполнить парциальную менискэктомию.
- Передняя и задняя крестообразные связки видны достаточно полно, есть
возможность оценить их функцию, проверив натяжения зондом, а также
проконтролировать их натяжение при смещении голени в горизонтальной
плоскости.
- Складки синовиальной оболочки: супрапателлярная, медиопателляркая,
инфрапателлярная. На МРТ при стандартных срезах не всегда их удается
полностью оценить.
- Жировое тело.
8
- Сухожилие четырехглавой мышцы бедра.
- Сухожилие надколенника видно частично. Однако хорошо видно место его
начала от нижнего полюса надколенника, то есть наиболее типичная
локализация воспалительного процесса при энтезопатии.
- Пателлофеморальный сустав можно оценить в динамике при разных углах
сгибания коленного сустава. Есть возможность под визуальным контролем
уточнить объем операции для восстановления баланса
пателлофеморального сочленения.
- Медиальная коллатеральная связка. Видна и доступна пальпации зондом
мениско-феморальная часть ее глубокой порции. При проведении
вальгусного теста хорошо определяются несостоятельность медиальной
коллатеральной связки, кроме этого, по перемещению мениска можно
оценить, какая из ее частей повреждена - мениско-тибиальная или
мениско-феморальная. Повреждения только поверхностного листка связки
при артроскопии определить невозможно.
В продолжение дискуссии о диагностическом значении клинических
методов, рентгенографии, МРТ и артроскопии рассмотрим клинико-
томографические параллели.
В ортопедии и травматологии долгое время основным методом лучевой
диагностики оставался рентгенографический. При этом визуализация мягких
тканей всегда была затруднена. С появлением в арсенале диагностических
методов магниторезонансной томографии возможности лучевой визуализации
мягкотканных структур коленного сустава значительно улучшились. Этот
метод имеет высокую чувствительность, как при оценке состояния костной
ткани, так и для визуализации связок, мышц и других мягких тканей опорно-
двигательного аппарата.
В свое время, когда мы только начинали освоение МРТ и артроскопии,
практика привела нас к необходимости проведения повторных консультаций
МРТ после выполнения оперативных вмешательств. В условиях, когда
подготовка специалистов по выполнению и анализу МРТ суставов
практически отсутствовала, данная работа была единственным возможным
способом применить на практике все лучшие диагностические возможности
магниторезонансной томографии. Сравнительный анализ данных показал
высокую чувствительность МРТ при оценке костной ткани, менисков и
внесуставных связок коленного сустава. В то же время при диагностике
повреждения крестообразной связки, которая расположена внутрисуставно,
МРТ исследование не обладает очень высокой точностью. Это связано с тем,
что не всегда есть дислокация связки в полости сустава, вокруг связки имеет
место отек синовиальной оболочки, встречаются так называемые
интрасиновиальные разрывы, а в застарелых случаях рубцовый регенерат
также похож на связку. Эти образования дают сигнал высокой интенсивности
и затрудняют визуализацию разрыва. При застарелых повреждениях в ряде
случаев имеет место регенерат связки, который не выполняет ее функции.
9
2. Базовый инструмент и оборудование
для артроскопии коленного сустава
Давным-давно в клинической практике уже не идет речь об
артроскопии диагностической. Любая артроскопия коленного сустава - это, в
первую очередь, лечебная операция. Поэтому при комплектовании
артроскопического инструментария не имеет смысла приобретать, так
называемый «минимальный диагностический набор», который позволяет
провести диагностику состояния сустава, а затем предполагается выполнить
оперативное вмешательство путем артротомии.
Рассмотрим основной спектр оборудования и инструментария для
артроскопии коленного сустава. Оборудование для артроскопии
устанавливают в специальную стойку, что делает его мобильным и удобным
для работы (рис. 2.1).
Рис. 2.1 Артроскопическая стойка: монитор, видеокамера,
источник света, помпа, электрокоагулятор, компьютер для
записи информации, цветной принтер для документации
изображения
10
Видеомонитор
Размер его должен быть не менее 2 Г с частотой разверстки 100 Гц. Для
уменьшения напряжения зрения хирурга во время операции в настоящее время
чаще приобретают плоский TFT или жидкокристаллический монитор.
Видеокамера
Наилучшее качество на сегодняшний день обеспечивают 3-чиповые
цифровые камеры (рис. 2.2). Качество камеры также может сказываться на
развитии усталости зрения хирурга. Во многих клиниках Украины
используются аналоговые видеокамеры, произведенные более 10 лет назад.
Это не ухудшает результаты лечения пациентов, однако качество изображения
с цифровой камерой лучше, что видно невооруженным глазом.
Источник света
Может быть с галогеновой или с ксеноновой лампой. Ксеноновый
источник обеспечивает лучшее качество изображения за счет более мощного
светового потока и более адаптированной для глаза цветовой температуры
(рис. 2.3). Видеокамера обеспечивает при этом более высокое качество
изображения. Галогеновый источник обеспечивает менее сильный световой
поток, однако он значительно дешевле в эксплуатации. Хороший источник
света имеет вход для видеосигнала с видеокамеры для автоматической
регулировки освещенности изображения.
Рис. 2.2 Видеокамера «ARTHREX»
Рис. 2.3 Ксеноновый источник света с
присоединенным оптоволоконным кабелем
и оптикой
Оптоволоконный кабель
Различается по диаметру и длине. В зависимости от того, какой у вас
источник света, фирма предложит вам соответствующий кабель. Кабеля
выпускаются разной длины и диаметра. Для артроскопии достаточно кабеля
длиной 1,7-2,0 м и диаметром 3 мм. Чем длиннее кабель, тем удобнее он для
работы. Кабель большего диаметра дает более яркую освещенность и будет
служить дольше. Многие крупные производители, такие как фирма
“ARTHREX”, обеспечивают совместимость своих оптоволоконных кабелей с
оптиками других фирм за счет сменных адаптеров на оптике.
11
Оптика
Обычно применяют оптику с углом зрения 30° и диаметром 4 мм.
Качество оптики, в первую очередь, определяет ясность картинки на экране. С
другой стороны, качественная оптика служит намного дольше. В настоящее
время наиболее долговечной является оптика с сапфировыми линзами,
устойчивыми к механическим повреждениям. Основные проблемы возникают
при ударе по линзе инструментом, в первую очередь шейверным ножом или
фрезой. Со временем, вследствие многократного использования оптика
изнашивается. Линза царапается все больше и больше, и изображение теряет
четкость. В таком случае можно обратиться в сервисный центр для полировки
или замены линзы артроскопа, что позволяет восстановить его
работоспособность. Оптика - один из наиболее уязвимых артроскопических
инструментов. Падение или резкий изгиб приводят к смешению или
разрушению линз внутри тубуса, либо к ее разгерметизации. В таких случаях
оптика приходит в негодность. Еще одним фактором, который приводит к
преждевременному выходу оптики из строя, является нарушение режима
стерилизации. Все современные оптики предназначены для стерилизации в
автоклаве. Стерилизация в различных несертифицированных растворах
(например С4) приводит к ее быстрому выходу из строя из-за разгерметизации.
Большинство крупных фирм-производителей, таких как фирма «ARTHREX»,
обеспечивают сервис по замене нерабочей оптики на новую.
Артроскопическая каннюля
Наиболее удобной для работы является канюля диаметром 5,5 мм с
тупым обтуратором и с двумя поворотными кранами (рис. 2.4). Срок службы
канюли зависит от способа стерилизации. При стерилизации в автоклаве
канюля служит длительный срок. Ряд зарубежных фирм: «ARTHREX»,
«K.Storz», «LINVATEC», а также все российские производители
артроскопического инструмента выпускают одинаковую систему фиксации
оптики в канюле, за счет этого есть возможность адаптировать канюлю и
оптику разных систем.
Рис. 2.4 Канюля с тупым обтуратором
12
Ручной инструмент
Артроскопический крючковидный зонд, который называют еще
термином «проб», представляет собой тонкий зонд с изогнутым под углом 90°
концом. Он предназначен для манипуляции внутри сустава с диагностической
целью. На пробе имеется разметка длины с 5-миллиметровым интервалом, что
помогает оценить размер патологических находок внутри сустава. Длина
крючка на конце составляет 2 мм или 4 мм, что служит ориентиром в
определении размера повреждения в суставе. Мы в своей практике пользуемся
«пробом» с крючком 4 мм.
Рис. 2.5 Диагностические зонды
Артроскопические кусачки (рис. 2.6-2.10), которые в ряде книг
называют «баскетными кусачками» или «корзинчатыми щипцами»,
используются для резекции менисков, удаления отслоившихся участков
хряща, культи передней крестообразной связки и т.п. Для резекции менисков
применяются, как правило, прямые широкие кусачки диаметром 3,4 мм.
Однако в ряде случаев, в силу анатомических особенностей сустава,
необходимо использовать и другие инструменты. Так, например, для резекции
заднего рога мениска нередко применяются прямые узкие кусачки диаметром
2,75 мм с рабочей частью, загнутой вверх на 15° или с загнутым концом вверх
на 15°. Остальные изогнутые кусачки, как правило, применяются реже.
Рис. 2.6 Набор кусачек в
специальном боксе для
стерилизации
Рис. 2.7 Кусачки, загнутые кверху на 15°,
которые, наряду с прямыми, чаще всего
используются в клинической практике
13
По изгибу
КУСАЧКИ
По ширине
режущей
части
Поднятые
вверх на 15°
С кончиком,
поднятым
кверху на 15°
Узкие
Стандартные
Прямые
Средние
Изогнутые
на 30° влево
и вправо
Широкие
Все модификации выпускаются диаметром стержня 2,75 м.м и 3,4 .м.м
Рис. 2.8 Разновидности кусачек «ARTHREX»: первая колонка по изгибу рабочей части,
вторая - по ширине рабочей части
Рис. 2.9 Современные кусачки: а) широкие прямые; б) широкие загнутые кверху на 15°;
в) узкие, загнутые кверху на 15°
в)
Артроскопические ножницы (рис.2.11) не часто находят применение. В
большинстве случаев пользуются кусачками как наиболее универсальным
инструментом. Свободные мелкие кусочки тканей, образующиеся при работе
кусачками, легко удаляются из полости сустава промывной системой.
Крупные объекты (большие фрагменты менисков, свободные внутрисуставные
тела и пр.) удаляются с помощью зубчатого зажима (граспера).
14
Рис. 2.10 Разновидности современных кусачек. На переднем фоне широкие кусачки
диаметром 3.4 мм с изогнутой рабочей частью кверху на 15°
Рис. 2.11 Ножницы: прямые, правые, левые. Диаметр стержня - 3,4 мм
Зажим (граспер). Для извлечения мениска необходим зубчатый зажим
(рис.2.13). Для извлечения свободных тел также необходимо иметь
специальный зажим, который позволяет фиксировать скользкие
хондроматозные тела. Есть несколько модификаций диаметрами: 2,75 мм,
3,4 мм, 4,2 мм. Чаще всего используют тупой граспер для извлечения
фрагментов хряща, хондроматозных тел, участков синовиальной оболочки и
граспер аллигаторного типа - для извлечения мениска (рис. 2.13). Для
удаления крупных хондроматозных тел применяют грасперный зажим
окончатого типа (рис.2.12).
Рис. 2.12 Зажим
окончатого типа для
извлечения
хондроматозных тел
Рис. 2.13 Зажим для
извлечения мениска,
диаметры 3,4 мм
и 4,2 мм
15
Для биопсии применяют тупой граспер или так называмый точечный граспер.
Рис. 2 14 Инструмент для биопсии: тупой или точечный
граспер. Таким же инструментом извлекают мягкие тела
из сустава: сгустки крови, крупные ворсины, мягкие
рубцы
Артроскопические ножи (или скальпели). В настоящее время ножами
работают нечасто. Связано это с риском повреждения хряща и других
внутрисуставных структур. Для работы необходимы: банановидный нож,
типичный рожковидный менискотом и крючковидный нож. режущий на себя
(рис. 2.15-2.16). В настоящее время вместо скальпелей чаще используется
радиоволновой электронож.
в) г), д)
Рис. 2.16 Артроскопические скальпели: а) банановилный; б) менискотом;
в) крючковидный, режущий на себя; г) рашпиль для кости; д) кюретка для хряща
16
Шейвер
Шейверная установка необходима для работы на синовиальной
оболочке, хряще, менисках и костной ткани. Шейвер является инструментом,
без которого невозможно достичь высокого качества артроскопических
операций. При гиперплазии или гипертрофии синовиальной оболочки и
жирового тела без шейвера трудно ориентироваться в суставе, так как эти
образования ограничивают обзор. Ряд операций, таких как пластика
крестообразных связок, артропластика хряща, удаление синовиальной
оболочки выполнить качественно без шейвера крайне затруднительно. Таким
образом, шейвер - это стандартный компонент артроскопического набора, без
которого качественное выполнение операции просто невозможно.
Шейвер состоит из электронного блока, рабочей рукоятки и педали
управления (рис. 2.17). Позднее появилась комплектация без педали с
кнопками управления на рукоятке. Оба варианта в работе зарекомендовали
себя одинаково хорошо. Для оператора это скорее вопрос вкуса и привычки. А
для операционной - отсутствие лишней педали на полу - это позитивный
момент, к тому же персоналу не надо ее подставлять под ногу оператору.
В рукоятку шейвера вставляются сменные инструменты - ножи и
фрезы. Сменные инструменты предназначены для одноразового применения.
Ряд фирм выпускают ножи и фрезы для многоразового использования.
Ножами резецируют мягкие ткани (синовиальная оболочка, капсула сустава,
связки, мениски, хрящ). Фрезы предназначены для удаления костной ткани.
Шейверные ножи и фрезы производства различных фирм не являются
взаимозаменяемыми.
Выпускается большой ассортимент шейверных ножей (рис. 2.18).
Выбор ножа проводят в зависимости от ткани, которую резецируют. Для
удаления синовиальной оболочки применяют ножи без зубцов, а если нужно
резецировать капсулу сустава, связку или плотные рубцы, то выбирают
агрессивный нож (с зубьями). Диаметр ножа для работы определяется
размерами полости сустава, в которой проводится операция. Для работы на
коленном суставе мы предпочитаем ножи большого диаметра - 4-5 мм. Чем
больше диаметр ножа, тем быстрее он срезает ткань и тем более плотную
ткань он может удалить.
При резекции ножом мягких тканей обычно используется
осциллирующий режим работы, при котором направление вращения ножа
меняется с заданными интервалами времени и паузы.
Для резекции костной ткани применяют фрезы (рис. 2.19). Выбор фрезы
проводят, в первую очередь, по ее диаметру. Для работы в коленном суставе
достаточно фрез диаметром 4 мм.
Ткани, удаляемые шейверным инструментом, выходят из полости
сустава по специальному каналу в рукоятке шейвера, к которому при работе
подключают вакуумотсос. На рукоятке есть специальный кран, которым
можно регулировать и перекрыть отсасывание через нож или фрезу.
В настоящее время шейвер выпускается в виде модульной системы. В
состав шейвера производства фирмы «ARTHREX», кроме шейверной
рукоятки, входят: каннюлировання дрель, мини-дрель для работы на стопе или
кисти, осциллирующая пила, саггитальная пила, осциллирующая дрель для
17
полусферической фрезы, которая используется для забора костного фрагмента
трансплантата «кость-связка-кость» при восстановлении передней
крестообразной связки (рис. 2.20).
Рис. 2.17 Шейверная система: а) электронный блок; б) рукоятка; в) педаль; г) новая стойка
и контейнер с ножами для шейвера «ARTHREX»
Рис. 2.18 Ножи для шейвера, диаметры 3,85 мм; 4,85 мм; 5,85 мм
Рис. 2.19 Фрезы для шейвера оливоподобные, диаметры 3,85 мм; 4,85 мм; 5,85 мм
18
Рис. 2.20 Комплект расширения шейверной системы “ARTHREX”: канюлированная дрель,
шевер, осциллирующая пила, осциллирующая полусферическая фреза, обычная дрель
Высокочастотный электроинструмент
Применение электроинструмента позволяет значительно расширить
возможности оперативных вмешательств. Все известные системы позволяют
работать в режимах резки и коагуляции. Принципиально системы делятся на
монополярные и биполярные. Биполярная система - более эффективна (а
также более дорогая), и дает возможность работать при наполнении сустава
физиологическим раствором. Монополярные системы старого образца в
физиологическом растворе, который является ионной средой, работают менее
эффективно. Они предназначены для применения в безионных растворах -
декстроза, глюкоза, специально производящихся для артроскопии.
Современные монополярные системы благодаря увеличению мощности
генератора и усовершенствованию конструкции электродов позволяют
работать и в физиологическом растворе, например, электрохирургическая
система фирмы «ARTHREX» (рис. 2.21-2.25).
С помощью электроинструмента можно остановить кровотечение из
сосуда в полости сустава, провести удаление узлов синовиальной оболочки,
выполнить латеральное освобождение или электроденервацию надколенника и
т.п.
Система может управляться либо при помощи педали, либо с рукоятки.
Выбор зависит от привычки оператора. Чаще ортопеды предпочитают
управлять кнопками на рукоятке, так как при артроскопии оператор
удерживает конечность и это затрудняет его перемещение к педали.
19
Рис. 2.22 Электрод для артроскопии
а)
б)
Рис. 2.23 Широко используемые
электроды: а) для коагуляции и
резки, изогнутый под 60°; б) нож для
резки, изогнутый под углом 90°
Рис. 2.21 Электронный блок
электрохирургического инструмента
«ARTHREX»
Рис. 2.25 Одноразовый пассивный
самоклеющийся электрод
Рис. 2.24 Стандартные электроды для обычной
хирургии, которые также можно подключать к
электрохирургической системе «ARTHREX»
20
Артропомпа
Это устройство, поддерживающее постоянное давление жидкости в
полости сустава, обеспечивает хорошую видимость, что крайне важно для
качественной работы (рис. 2.26-2.27). Единственный минус в том, что при
неправильном выполнении доступов жидкость может под давлением
переполнить один из фасциальных футляров голени (см. раздел 3 -
оперативные доступы). Обычно пользуются давлением 60-80 мм рт.ст., при
необходимости его можно повысить до 100 мм рт.ст. и выше. Артропомпа
каждой фирмы-производителя имеет оригинальную одноразовую
ирригационную систему трубок, которая подключается к емкости с
физиологическим раствором. Оперативные вмешательства на коленном
суставе лучше проводить с артропомпой. Если помпы нет, то применяют
пассивную систему, создавая давление 1200 мм водного столба в ней
подъемом флакона на штативе на соответствующую высоту (рис. 2.28). При
операции по пластике крестообразной связки или синовэктомии этот способ не
всегда обеспечит достаточное давление и прозрачность водной среды в
суставе. Выход из этой ситуации, при отсутствии артропомпы, находят путем
нагнетания воздуха во флакон с промывным раствором.
Рис. 2.26 Артропомпа «ARTHREX»
Рис. 2.27 Одноразовая ирригационная система для артропомпы
21
Рис. 2.28 Работа без артропомпы с пассивной
системой на штативе
Фиксатор конечности
Фиксатор для конечности, который часто называют холдером, создает
дополнительные удобства при работе (рис. 2.29, 2.31). Однако необходимо
помнить. что использование холдера подразумевает применение
пневматического турникета. В большинстве клиник в Украине для
ишемизации конечности используют резиновый бинт Мартинса. При
фиксации конечности холдером обычно не остается места для наложения
резинового бинта. Манжету пневмотурникета накладывают на среднюю треть
бедра и поверх нее устанавливают холдер. Еще одной особенностью
применения холдера является необходимость в артропомпе, так как при этом
колено поднимается над операционным столом. В этой ситуации обычный
способ работы с пассивной системой требует штатива для растворов большей
высоты, что создает неудобства при смене флакона с промывной жидкостью.
В ряде клиник пользуются укладкой конечности на обычном
операционном столе с одним боковым упором, расположенным по наружной
поверхности бедра на 2-3 пальца выше верхнего полюса надколенника
(рис. 2.30, 2.32, 2.33, 2.34). Данная техника является более дешевой. Однако
при операциях по пластике крестообразной связки требует дополнительных
22
приспособлений для фиксации коленного сустава в необходимом согнутом
положении. Кроме этого следует отметить, что ряд позиций при осмотре
сустава достаточно неудобные из-за стола, на котором лежит конечность.
По нашему мнению, применение холдера является наиболее
оптимальным, так как обеспечивает наибольший простор и свободу
перемещений как оператора относительно коленного сустава, так и
манипуляций голенью для хорошего доступа артроскопа во все отделы
коленного сустава.
Рис. 2.29 Фиксатор для артроскопии
коленного сустава фирмы «ARTHREX» -
«холдер»
Рис. 2.30 Боковой упор фирмы
«ARTHREX» для артроскопии коленного
сустава
а)
б)
Рис. 2.31 Укладка конечности с фиксацией холдером - наиболее удобная и универсальная
для всех видов операций на коленном суставе: а) перед подготовкой операционого поля;
б) после подготовки операционного поля
23
a)
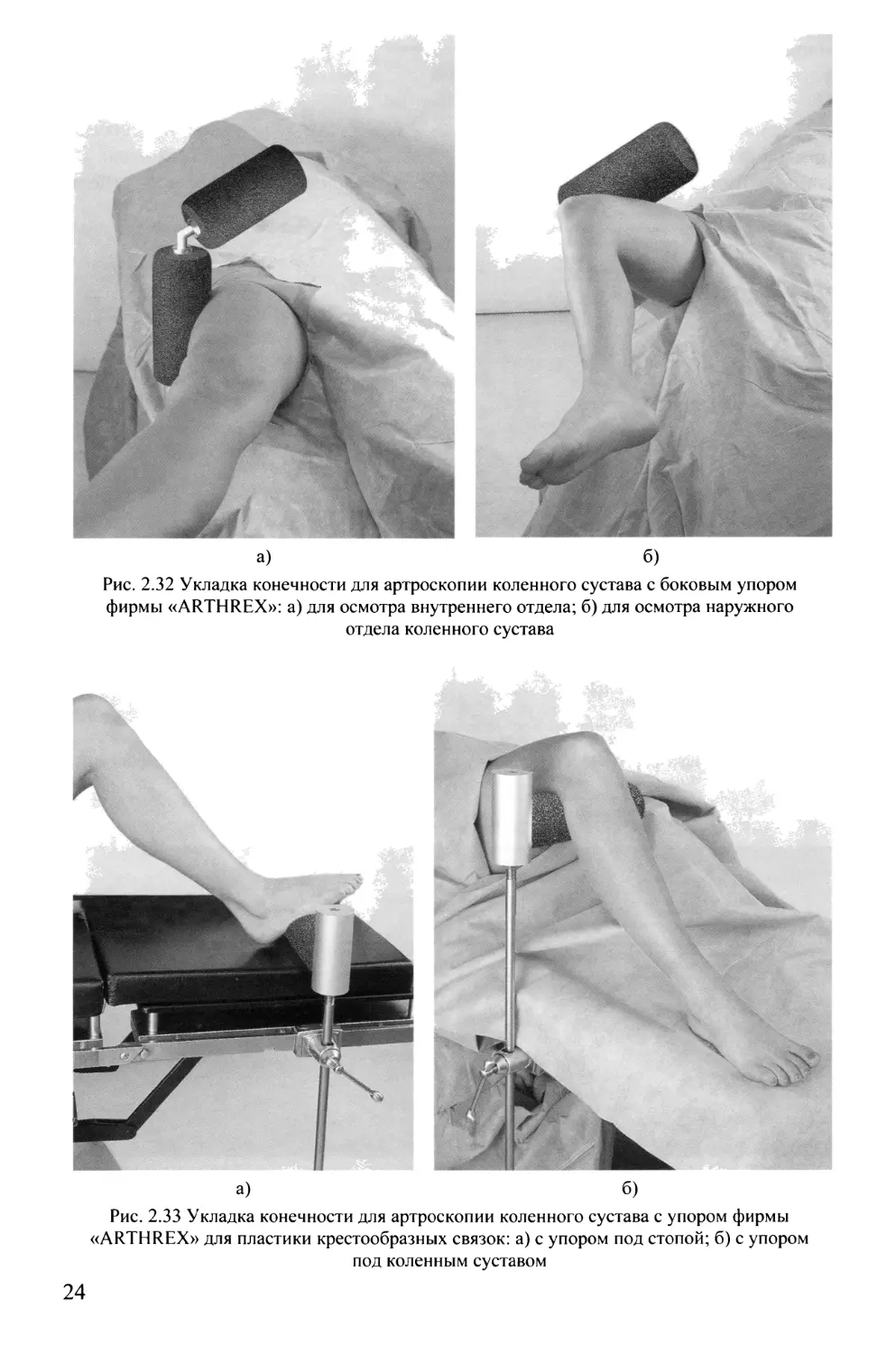
Рис. 2.32 Укладка конечности для артроскопии коленного сустава с боковым упором
фирмы «ARTHREX»: а) для осмотра внутреннего отдела; б) для осмотра наружного
отдела коленного сустава
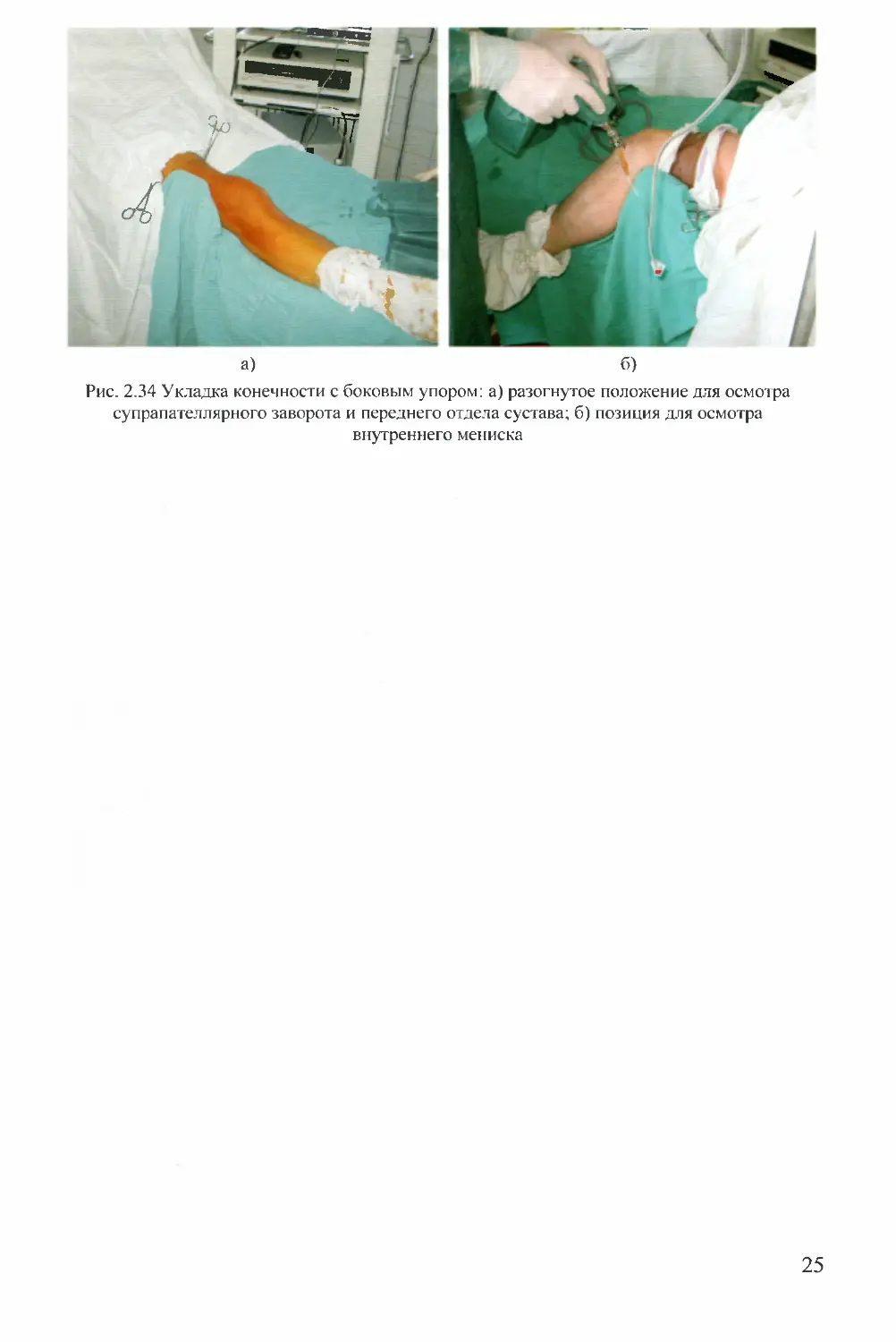
Рис. 2.33 Укладка конечности для артроскопии коленного сустава с упором фирмы
«ARTHREX» для пластики крестообразных связок: а) с упором под стопой; б) с упором
под коленным суставом
24
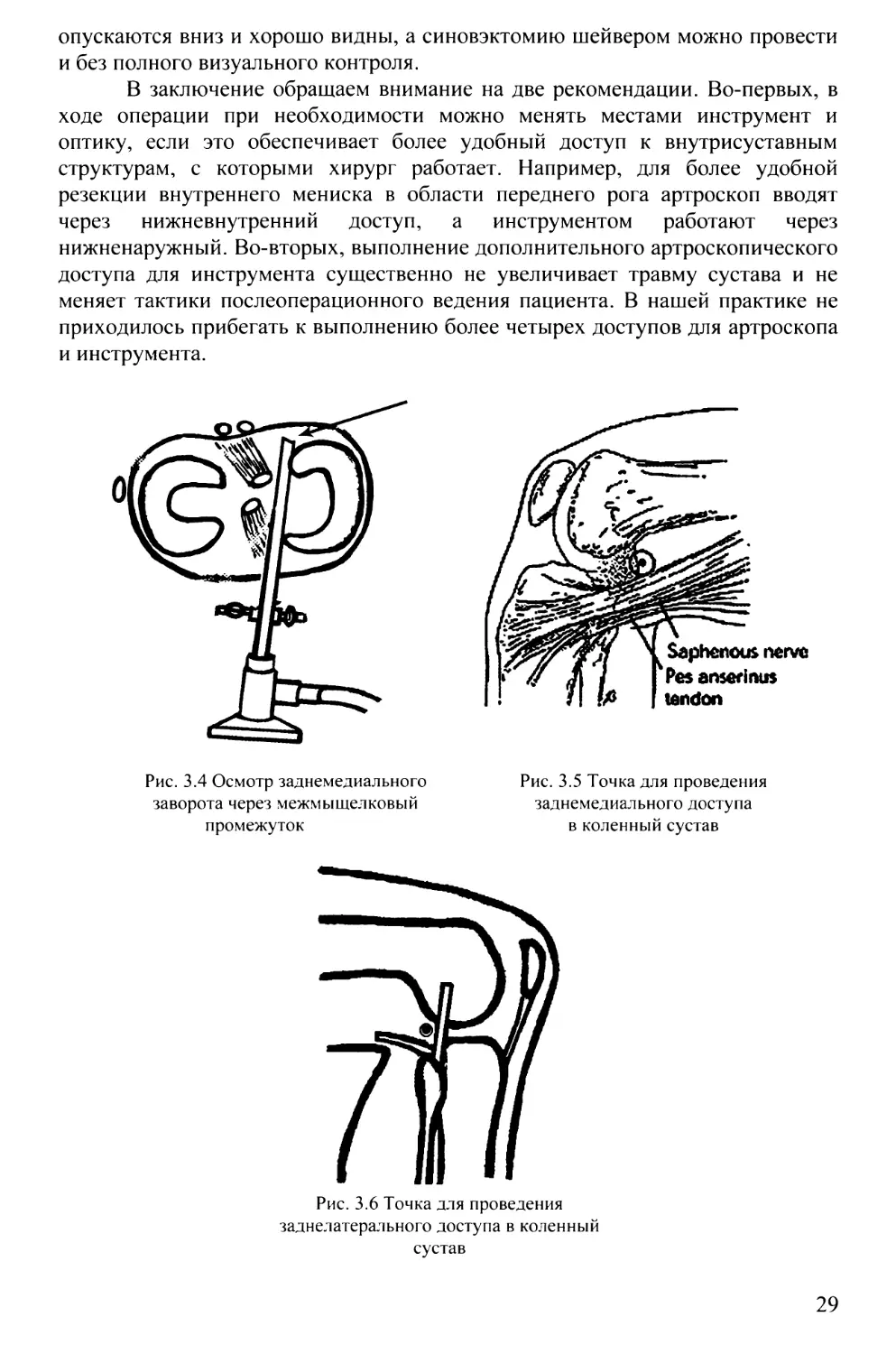
Рис. 2.34 Укладка конечности с боковым упором: а) разогнутое положение для осмотра
супрапателлярного заворота и переднего отдела сустава; б) позиция для осмотра
внутреннего мениска
25
3. Основные оперативные доступы для артроскопии коленного
сустава
Правильно выбранный доступ является непременным условием
успешного выполнения артроскопической процедуры. При ошибочном выборе
доступа осмотр всех отделов сустава и адекватное выполнение
артроскопических манипуляций будут значительно затруднены или
невозможны.
Передние доступы для артроскопии коленного сустава
Базовыми для выполнения артроскопии коленного сустава являются
передние парапателлярные доступы: нижнелатеральный - для артроскопа.
нижнемедиальный - для инструментария и верхнелатеральный - для
ирригационной канюли (рис. 3.1).
Рис. 3.1 Базовые доступы для артроскопии коленного сустава:
А -нижнелатеральный доступ: В - нижнемелиальный доступ;
С - верхнелатеральный доступ
Нижнелатеральный доступ имеет две разновидности в зависимости от
угла сгибания в коленном суставе при выполнении доступа. В положении
сгибания коленного сустава под прямым углом определяется углубление,
ограниченное: медиально - наружным краем связки надколенника,
проксимально - нижним полюсом надколенника, дистально - краем наружного
мыщелка большеберцовой кости. Доступ располагается на 1 см дистальнее
нижнего полюса надколенника и на 5 мм латеральнее края связки
надколенника (рис. 3.2, 3.3). При меньшем угле сгибания коленного сустава
26
(40-60°) доступ располагается проксимальнее, на уровне нижнего полюса
надколенника. Данный доступ считается основным диагностическим, так как
позволяет практически полностью осмотреть полость сустава.
Рис. 3.2 Конечность подготовлена
к артроскопии коленного сустава
Рис. 3.3 Разрез при выполнении
нижнелатерального доступа
Нижнемедиальный доступ используется для введения
артроскопического диагностического крючка и другого инструментария.
Формально нижнемедиальный доступ должен располагаться симметрично
нижнелатеральному. Однако место доступа может быть несколько
скорректировано с учетом артроскопических находок, полученных в
результате общего осмотра полости сустава. Рекомендуется предварительно
проводить пункцию сустава инъекционной иглой и манипулировать ею под
контролем артроскопа. Пункционный способ позволяет определить, можно ли
из предполагаемой точки доступа подвести инструмент к области
повреждения.
Верхнелатеральный доступ используется для доступа в верхние
завороты коленного сустава и к суставной поверхности надколенника. Кроме
этого он обеспечивет удобный доступ в наружные завороты, что иногда
необходимо при синовэктомии или удалении свободных тел. Если возникает
необходимость в ирригационной канюле, то ее тоже вводят через
верхнелатеральный доступ (в своей работе дополнительную канюлю мы
обычно не применяем, так как такая необходимость не возникала). Доступ
проводят в области, где обычно выполняется лечебно-диагностическая пунк-
ция сустава (на 1 см проксимальнее и 1 см латеральнее верхнего полюса
надколенника). При необходимости доступ может быть расширен скальпелем,
например, для удаления крупного внутрисуставного тела из верхнего заворота.
В нашей клинической практике применение верхнелатерального доступа ни
разу не сказалось на послеоперационном течении и не привело к осложнениям.
Даже при его расширении, с целью удаления крупных свободных тел, рана
хорошо заживает. В этом случае целесообразно наложить хотя бы один
внутренний шов на капсулу сустава (нить «Викрил 2/0»),
27
Доступы в задние завороты коленного сустава
или «задние доступы»
Применяют два задних доступа: задневнутренний и задненаружный.
Необходимость в доступе в задние завороты коленного сустава возникает
когда что-то невозможно сделать из передних доступов. Часто это бывает в
следующих случаях:
1) удаление свободных тел;
2) удаление синовиальной оболочки при ревматоидном артрите и других
поражениях синовиальной оболочки;
3) артроскопический лаваж при гнойном артрите;
4) удаление лоскута заднего рога мениска;
5) шов мениска;
6) восстановление задней крестообразной связки.
Доступ в задние завороты осуществляется путем проведения
артроскопа спереди назад через межмыщелковую ямку кнутри либо кнаружи
от задней крестообразной связки. Такое возможно только при сгибании в
коленном суставе (обычно установка около 60° сгибания). Таким образом,
оптика попадает либо в задневнутренний, либо в задненаружный заворот
(рис. 3.4). Задняя крестообразная связка окружена синовиальной оболочкой,
которая связана с задней поверхностью капсулы сустава и фактически
разделяет задние завороты на наружный и внутренний.
При введении артроскопа в задневнутренний заворот видна задняя
стенка сустава. Для проведения инструмента пользуются приемом
черезкожной пункции иглой снаружи внутрь под контролем места выхода
иглы в суставе при помощи артроскопа. Для данной манипуляции колено
должно быть в положении сгибания. Место введения иглы по внутренней
поверхности находится на 0,5 см выше щели коленного сустава кпереди от
головки икроножной мышцы и выше сухожилий гусиной лапки и кожного
нерва (рис. 3.5). После контроля положения иглы в полости сустава по ней
скальпелем выполняют разрез кожи и капсулы сустава. Ряд хирургов
предпочитают сделать разрез только кожи и подкожной фасции, а далее канал
расширить зажимом типа «москит». Такую технику аргументируют боязнью
повреждения сосудисто-нервных структур.
Для доступа в задненаружный заворот иглу вводят позади от наружной
боковой связки и выше сухожилия двуглавой мышцы бедра (рис. 3.6). Данная
манипуляция требует точного рассчета, основанного на знании топографии
малоберцового нерва.
При выполнении как задненаружного, так и задневнутреннего доступов
необходимо помнить о том, что инструмент должен быть направлен не строго
в горизонтальной плоскости, а несколько сверху вниз (под углом около 10-15°)
и под углом сзади наперед от 20 до 30°.
Во многих руководствах для осмотра задних заворотов коленного
сустава рекомендуют применять оптику с углом зрения 70°. Исходя из нашего
опыта, вполне возможно обойтись и оптикой с углом зрения 30°. При этом все
углы полностью осмотреть удается не всегда. Особенно это касается верхней
части заворота. Зачастую в этом необходимости нет. Свободные тела удается
обнаружить в любом случае, так как они под действием силы тяжести
28
опускаются вниз и хорошо видны, а синовэктомию шейвером можно провести
и без полного визуального контроля.
В заключение обращаем внимание на две рекомендации. Во-первых, в
ходе операции при необходимости можно менять местами инструмент и
оптику, если это обеспечивает более удобный доступ к внутрисуставным
структурам, с которыми хирург работает. Например, для более удобной
резекции внутреннего мениска в области переднего рога артроскоп вводят
через нижневнутренний доступ, а инструментом работают через
нижненаружный. Во-вторых, выполнение дополнительного артроскопического
доступа для инструмента существенно не увеличивает травму сустава и не
меняет тактики послеоперационного ведения пациента. В нашей практике не
приходилось прибегать к выполнению более четырех доступов для артроскопа
и инструмента.
Рис. 3.4 Осмотр заднемедиального
заворота через межмыщелковый
Рис. 3.5 Точка для проведения
заднемедиального доступа
промежуток
в коленный сустав
Рис. 3.6 Точка для проведения
заднелатерального доступа в коленный
сустав
29
4. Методика проведения артроскопии коленного сустава
В точке нижнелатерального доступа выполняют вертикальный разрез
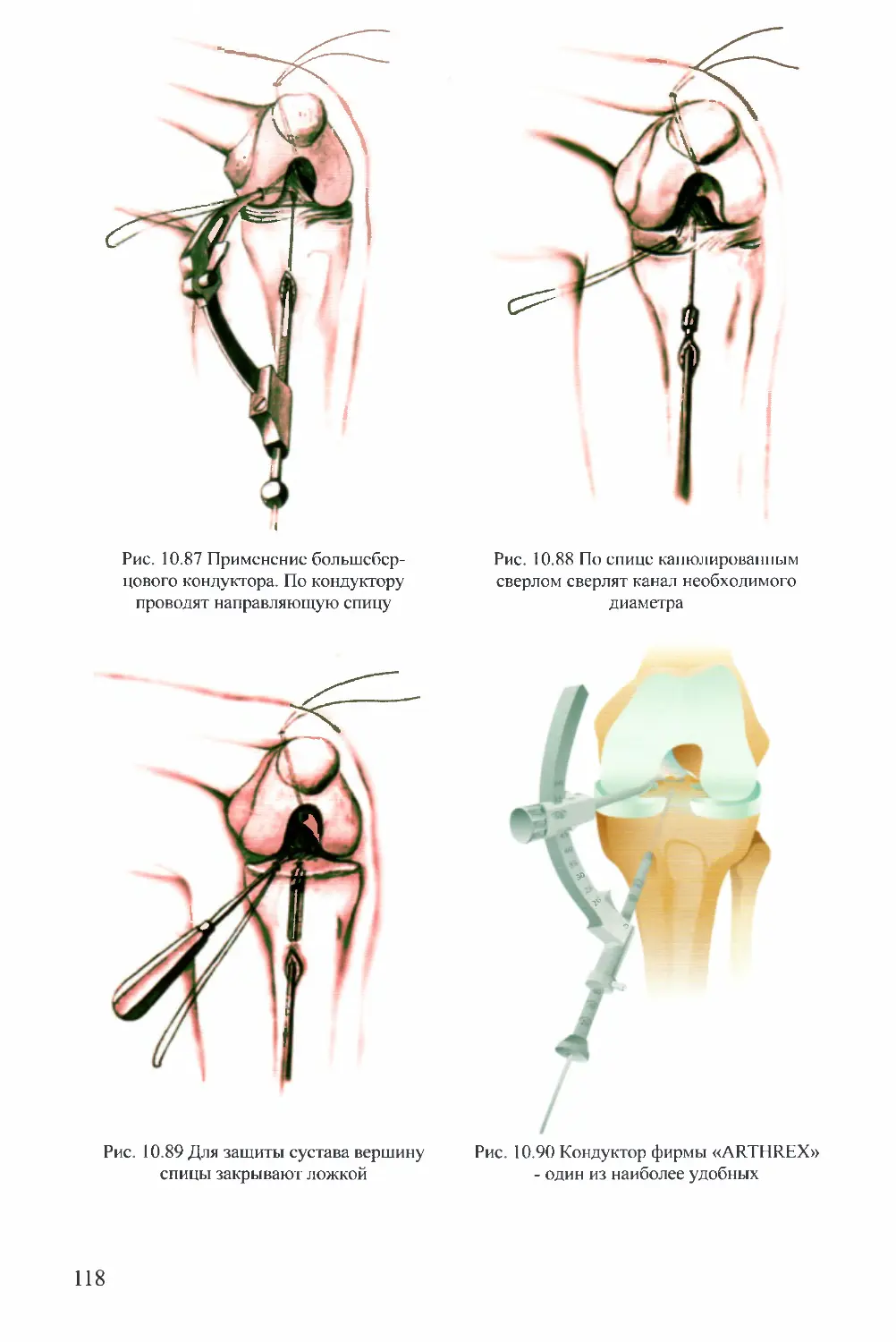
кожи остроконечным скальпелем № 11 (рис. 4.1). Длина разреза может быть от
4 до 10 мм. Существуют несколько подходов к выполнению доступа. В ряде
руководств рекомендуется выполнять скальпелем разрез кожи и подкожной
фасции, а подкожную клетчатку и фиброзную капсулу сустава проходить
канюлей артроскопа с острым обтуратором, затем менять его на тупой, и
проходить через синовиальную оболочку в полость сустава. Ряд авторов
считают, что применение острого обтуратора сопряжено с большим риском
повреждения внутрисуставных структур и хрящевых поверхностей. Мы
пользовались этим приемом и можем это подтвердить, однако риск
повреждения чего бы то ни было преувеличен. При правильном направлении
канюли повреждений не будет. Другие авторы рекомендуют рассекать кожу,
подкожную клетчатку и капсулу остроконечным скальпелем, направляя его в
область межмыщелкового промежутка, затем вводить канюлю с тупым
обтуратором. Данный способ является гораздо более безопасным в отношении
возможности повреждения внутренних структур сустава. Для удобства работы
до начала операции к крану канюли подсоединяют приточную трубку
промывной системы, через которую при работе в сустав нагнетают
стерильный физиологический раствор.
CARBON STEEL
SURGICAL BLADES
|STEKILE|R|
sum*» » tt»iw hucwkh
6)
Рис. 4.1 Лезвие для скальпеля, которое используют при артроскопии: а) упаковка;
б)скальпель в сборе
В клинической практике мы не пользуемся острым обтуратором и, при
формировании комплекта инструмента, не видим смысла его заказывать.
Существует и третья техника выполнения доступа для артроскопа.
Рассекают скальпелем кожу, а также капсулу сустава. В сустав входят тупым
способом зажимом типа «москит», разводят ткани и проникают через
синовиальную оболочку над жировым телом. Далее вводят канюлю. После
прохождения через синовиальную оболочку колено разгибают и продвигают
канюлю под надколенник. Затем тупой обтуратор извлекают из канюли и
заменяют на 30-градусный артроскоп. Предварительно к артроскопу
подсоединяют эндовидеокамеру и световодный кабель (рис. 4.2). После
заполнения сустава жидкостью и появления на мониторе отчетливого
эндоскопического изображения начинают обследование.
При любой технике нужно помнить о том, что канал должен иметь
коническую форму с широким основанием кнаружи. Это необходимо для того,
30
чтобы жидкость, которая будет вытекать под давлением из полости сустава в
ходе операции, не проникала под кожу или под фасцию, а выходила наружу.
Когда жидкость начинает проникать в мягкие ткани при использовании
помпы, следует опасаться тугого наполнения мышечно-фасциального футляра
голени. Данное явление может встречаться также в случае повреждения
капсулы сустава в боковом или заднем отделах. Это бывает при манипуляциях
на задних рогах менисков. В случае герметичных доступов для артроскопа и
инструмента жидкость начинает нагнетаться в межмышечные пространства.
Особенно часто это бывает при неконтролируемом нагнетании жидкости под
давлением в полость сустава. Артропомпа в большинстве случаев не приводит
к данному осложнению, так как не позволяет превышать установленное
давление в системе (обычно 60-70 мм рт.ст.). Если вы видите, что голень
увеличилась в объеме и стала плотной на ощупь, а работа еще не закончена, то
можно ввести в сустав дополнительную отточную канюлю или расширить уже
сделанные доступы для более свободного выхода жидкости. Развитие
серьезных осложнений в данной ситуации в литературе не описано, поэтому
опасности она не представляет. Физиологический раствор, которым
«наполнилась» голень, рассасывается в течение 1-2 часов после операции.
Первоначально мы рекомендуем проводить предварительный осмотр
полости сустава для оценки его состояния, и после этого выполнять
нижнемедиальный доступ для инструмента.
Для того чтобы провести обследование, необходимо правильно
ориентироваться в полости сустава. При освоении методики нужно четко
понимать, где находится объектив артроскопа, то есть в каком он завороте и на
что «смотрит». Для этого есть два приема: во-первых, можно мысленно
провести линию по оси артроскопа, во-вторых, артроскоп можно приблизить к
капсуле сустава и увидеть на коже его световой «зайчик». Для того чтобы
определить, куда «смотрит» срез артроскопа (его объектив наклонен под углом
30°), ориентируются по креплению световодного кабеля - «срез» артроскопа
смотрит в противоположную сторону от его крепления. За счет 30-градусного
угла наклона линзы объектива расширяется поле зрения видеосистемы (рис.
4.3).
Следующим очень важным элементом работы является правильная
ориентация видеокамеры. При работе нужно точно знать, где у камеры верх и
низ. В большинстве видеокамер кабель направлен книзу, и, когда вы ее
держите руками, он является ориентиром. В других случаях ориентируются по
рельефу камеры - например, кнопки управления фото- и видеозаписью всегда
вверху. В ходе работы верх камеры должен соответствовать верху сустава. В
противном случае ориентироваться будет практически невозможно. При изме-
нении положения сустава необходимо постоянно поддерживать и
восстанавливать правильное взаимоотношение видеокамеры и сустава.
Изменять направление поля зрения следует не путем поворота камеры с
артроскопом, а вращением артроскопа вокруг оси камеры. Для этого камеру
держат в правильном положении, а артроскоп вращают за крепление светового
кабеля.
31
в)
Рис. 4.2 Передний нижнелатеральный доступ для артроскопии коленного сустава:
а) разрез скальпелем; б) введение канюли с тупым обтуратором;
в) проведение канюли в верхний заворот с одновременным разгибанием голени;
г) замена обтуратора на оптическую систему
Рис. 4.3 Направление поля зрения артроскопа
32
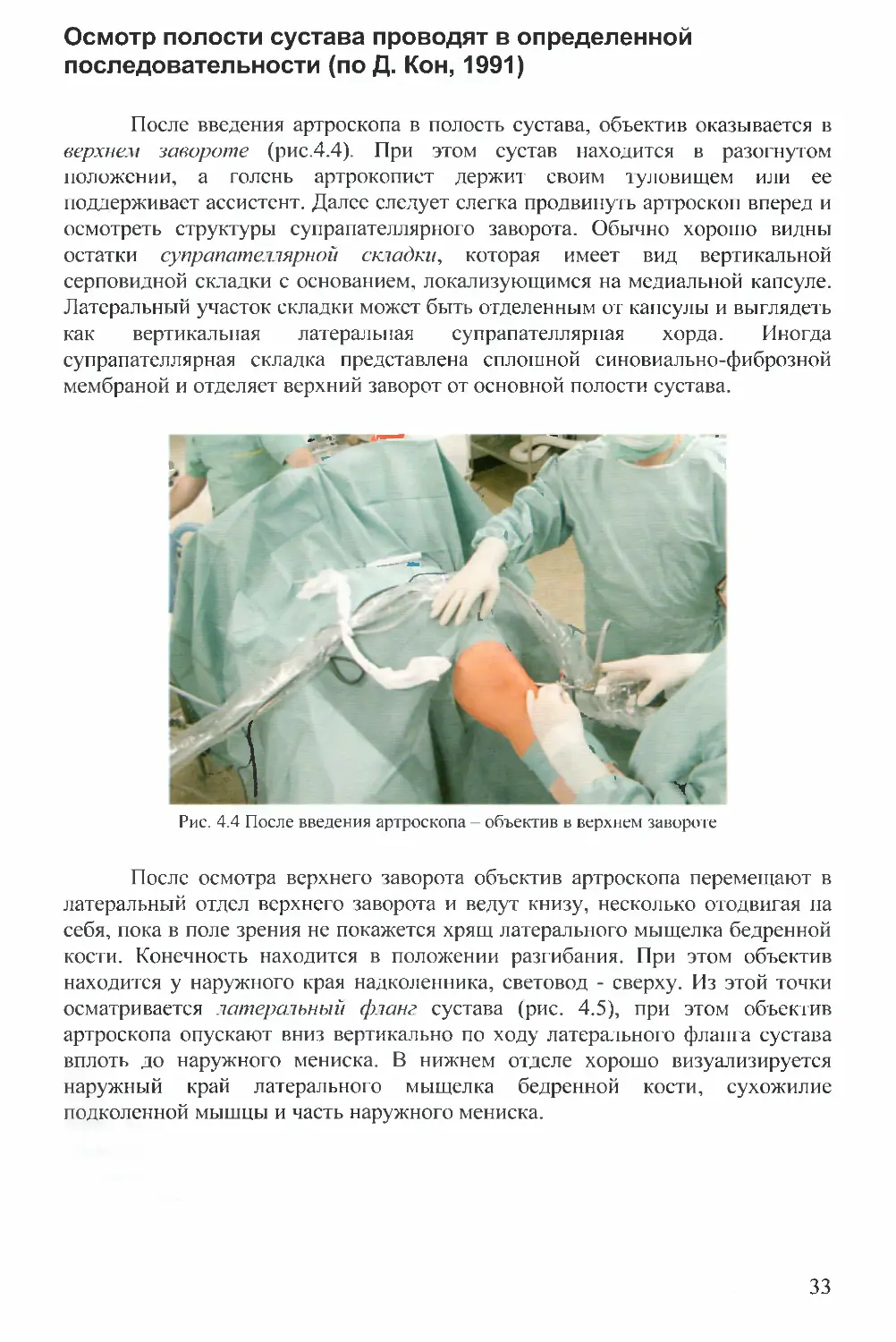
Осмотр полости сустава проводят в определенной
последовательности (по Д. Кон, 1991)
После введения артроскопа в полость сустава, объектив оказывается в
верхнем завороте (рис.4.4). При этом сустав находится в разогнутом
положении, а голень артрокопист держит своим туловищем или ее
поддерживает ассистент. Далее следует слегка продвинуть артроскоп вперед и
осмотреть структуры супрапателлярного заворота. Обычно хорошо видны
остатки супрапателлярной складки, которая имеет вид вертикальной
серповидной складки с основанием, локализующимся на медиальной капсуле.
Латеральный участок складки может быть отделенным от капсулы и выглядеть
как вертикальная латеральная супрапателлярная хорда. Иногда
супрапателлярная складка представлена сплошной синовиально-фиброзной
мембраной и отделяет верхний заворот от основной полости сустава.
Рис. 4.4 После введения артроскопа - объектив в верхнем завороте
После осмотра верхнего заворота объектив артроскопа перемещают в
латеральный отдел верхнего заворота и ведут книзу, несколько отодвигая на
себя, пока в поле зрения не покажется хрящ латерального мыщелка бедренной
кости. Конечность находится в положении разгибания. При этом объектив
находится у наружного края надколенника, световод - сверху. Из этой точки
осматривается латеральный фланг сустава (рис. 4.5), при этом объектив
артроскопа опускают вниз вертикально по ходу латерального фланга сустава
вплоть до наружного мениска. В нижнем отделе хорошо визуализируется
наружный край латерального мыщелка бедренной кости, сухожилие
подколенной мышцы и часть наружного мениска.
33
Рис. 4.5 Осмотр латерального фланга
сустава: сухожилие подколенной мышцы,
часть наружного мениска
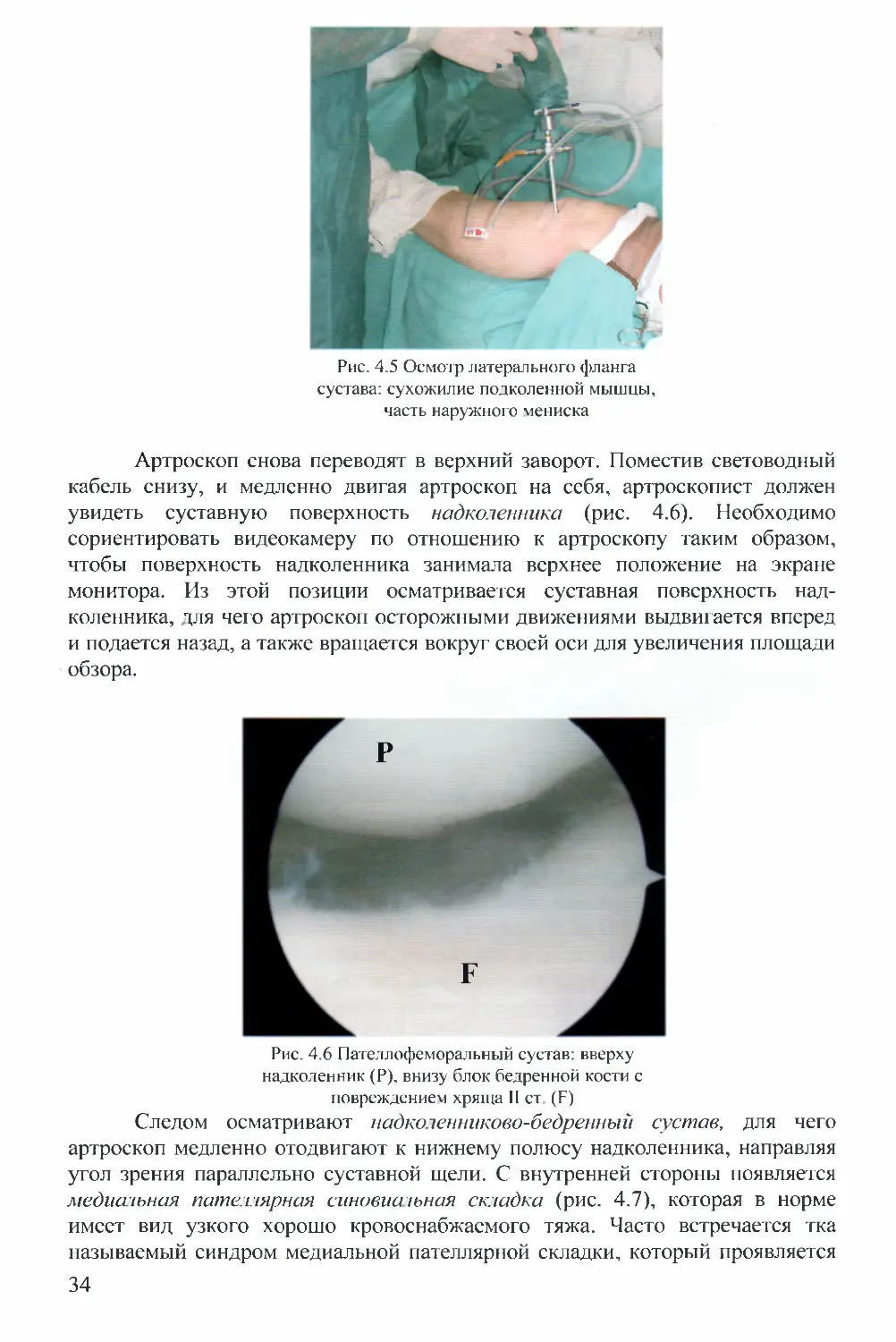
Артроскоп снова переводят в верхний заворот. Поместив световодный
кабель снизу, и медленно двигая артроскоп на себя, артроскопист должен
увидеть суставную поверхность надколенника (рис. 4.6). Необходимо
сориентировать видеокамеру по отношению к артроскопу таким образом,
чтобы поверхность надколенника занимала верхнее положение на экране
монитора. Из этой позиции осматривается суставная поверхность над-
коленника, для чего артроскоп осторожными движениями выдвигается вперед
и подается назад, а также вращается вокруг своей оси для увеличения площади
обзора.
Рис. 4.6 Пателлофеморальный сустав: вверху
надколенник (Р), внизу блок бедренной кости с
повреждением хряща II ст (F)
Следом осматривают надколенниково-бедренный сустав, для чего
артроскоп медленно отодвигают к нижнему полюсу надколенника, направляя
угол зрения параллельно суставной щели. С внутренней стороны появляется
медиальная пателлярная синовиальная складка (рис. 4.7), которая в норме
имеет вид узкого хорошо кровоснабжаемого тяжа. Часто встречается тка
называемый синдром медиальной пателлярной складки, который проявляется
болью в переднем отделе сустава и в ряде случаев псевдоблокадами коленного
сустава.
Для оценки работы пателлофеморального сустава ногу сгибают, а
артроскопом смотрят на позицию надколенника при различных углах сгибания
в коленном суставе.
б)
Рис. 4.7 Медиальная пателлярная складка (РМР), мыщелок бедренной кости (F),
надколенник (Р) в норме (а); гипертрофия складки с последующей
ее резекцией шейвером (б)
Далее артроскоп продвигают по периметру медиального мыщелка
бедренной кости в направлении суставной щели, одновременно выполняется
сгибание голени в коленном суставе (рис. 4.8). Для лучшего осмотра
медиального отдела сустава следует придать голени вальгусную девиацию.
Отведение голени выполняется ассистентом или самим артроскопистом,
который в этом случае удерживает стопу и голень пациента между боковой
поверхностью своего туловища и локтевым суставом. Изменяя угол сгибания от
20 до 60°, можно осмотреть всю суставную поверхность мыщелков бедренной и
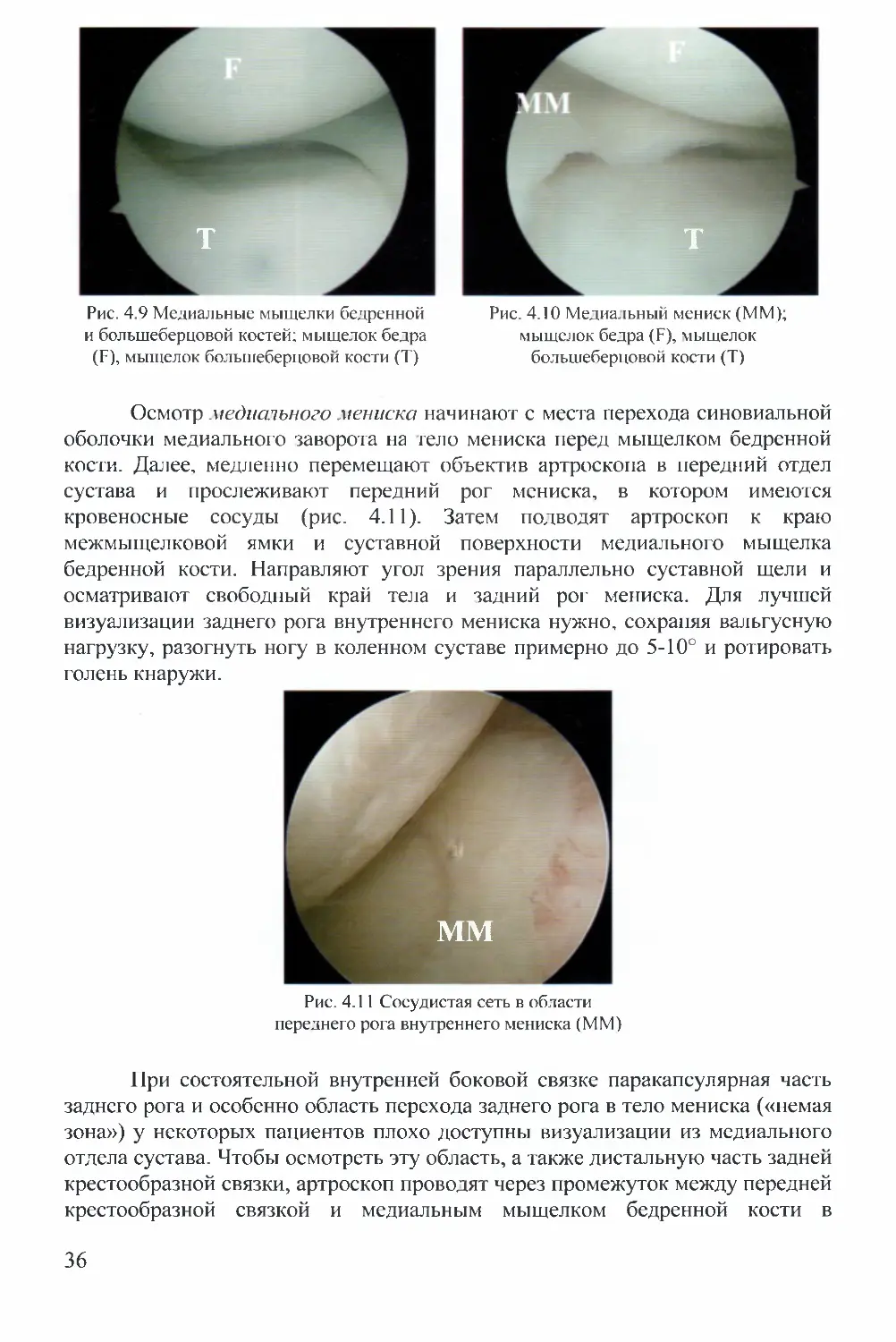
большеберцовой костей, а также медиальный мениск (рис. 4.9-4.11).
Рис. 4.8 Осмотр внутреннего мениска
35
Рис. 4.9 Медиальные мыщелки бедренной
и большеберцовой костей; мыщелок бедра
(F), мыщелок большеберцовой кости (Т)
Рис. 4.10 Медиальный мениск (ММ);
мыщелок бедра (F), мыщелок
большеберцовой кости (Т)
Осмотр медиачыюго мениска начинают с места перехода синовиальной
оболочки медиального заворота на тело мениска перед мыщелком бедренной
кости. Далее, медленно перемещают объектив артроскопа в передний отдел
сустава и прослеживают передний рог мениска, в котором имеются
кровеносные сосуды (рис. 4.11). Затем подводят артроскоп к краю
межмыщелковой ямки и суставной поверхности медиального мыщелка
бедренной кости. Направляют угол зрения параллельно суставной щели и
осматривают свободный край тела и задний рог мениска. Для лучшей
визуализации заднего рога внутреннего мениска нужно, сохраняя вальгусную
нагрузку, разогнуть ногу в коленном суставе примерно до 5-10° и ротировать
голень кнаружи.
Рис. 4.11 Сосудистая сеть в области
переднего рога внутреннего мениска (ММ)
При состоятельной внутренней боковой связке паракапсулярная часть
заднего рога и особенно область перехода заднего рога в тело мениска («немая
зона») у некоторых пациентов плохо доступны визуализации из медиального
отдела сустава. Чтобы осмотреть эту область, а также дистальную часть задней
крестообразной связки, артроскоп проводят через промежуток между передней
крестообразной связкой и медиальным мыщелком бедренной кости в
36
заднемедиальный отдел (см. глава 3, рис. 3.4). Осмотр заднемедиального
отдела из переднелатерального доступа может оказаться невозможным в
случае сужения межмыщелковой ямки остеофитами межмыщелкового
возвышения. Заднемедиальный отдел неудобен для осмотра и манипуляций,
однако в ряде случаев должен быть осмотрен обязательно (например, при
подозрении на наличие свободных внутрисуставных тел).
Артроскоп переводят в переднюю межмыщелковую область, при этом
голень сгибают в коленном суставе до 45° (рис. 4.12). Хирург может
поддерживать сгибание голени, поместив стопу пациента на переднюю
поверхность своего бедра, или голень пациента может удерживаться в нужном
положении ассистентом. В межмыщелковой области осматривают, прежде
всего, инфрапателлярную складку’ (рис. 4.13), которая представляет собой
рудимент эмбриональной синовиальной мембраны и обычно имеет вид
тонкого синовиального тяжа, идущего от жирового тела к крыше
межмыщелковой ямки. В ряде случаев инфрапателлярная складка бывает
весьма массивной, вследствие чего может быть ошибочно принята за
переднюю крестообразную связку (ПКС) (рис. 4.15). Чтобы обойти
инфрапателлярную складку и осмотреть располагающуюся за ней ПКС,
артроскоп следует подвести к межмыщелковой ямке поверх прикрепления
складки с латеральной стороны. При этом в поле зрения нужно прослеживать
контур хрящевой поверхности межмыщелковой вырезки. Обнаружив
внутренний край латерального мыщелка бедра, можно проследить ПКС,
которая имеет вид мощного сухожильного тяжа, местами покрытого
синовиальной оболочкой.
Рис. 4.12 Артроскоп в передней межмыщелковой области
Задняя крестообразная связка (ЗКС) хорошо видна у места
прикрепления к медиальному мыщелку бедренной кости, где имеет
выраженный синовиальный покров. На остальных участках она скрыта за
37
ПКС. поэтому ее дистальная часть визуализируется из заднемедиального
отдела.
Рис. 4.13 Инфрапателлярная складка
Рис. 4.14 Медиальная пателлярная складка
расположена кпереди от передней
крестообразной связки
Рис. 4.15 Передняя (ACL) и задняя (PCL) крестообразные связки
Завершив осмотр межмыщелковой области, артроскоп подводят к
треугольнику, образованному латеральным краем межмыщелковой ямки,
латеральным мыщелком большеберцовой кости, наружным мениском и
передней крестообразной связкой. Затем разгибают коленный сустав до 20°,
прилагая к нему варусную нагрузку (приводят голень), что осуществляется
ассистентом или самим артроскопистом. Угол зрения направляют параллельно
суставной щели и осматривают латеральный отдел сустава (суставные
поверхности латеральных мыщелков, латеральный мениск и внутрисуставную
часть сухожилия подколенной мышцы). Для более полного осмотра
латерального мениска коленному суставу придают сгибание 90° с
продолжающейся варусной нагрузкой, а стопу пациента заводят на другую
конечность (рис. 4.16). Таким образом, ноги пациента образуют фигуру,
напоминающую цифру «4». В этой позиции хорошо визуализируется задний
рог латерального мениска, а суставная щель в латеральном отделе
раскрывается более широко, позволяя осмотреть не только свободный, но и
паракапсулярный отдел мениска. В периферической области заднего рога
латерального мениска можно обнаружить непостоянные переднюю
38
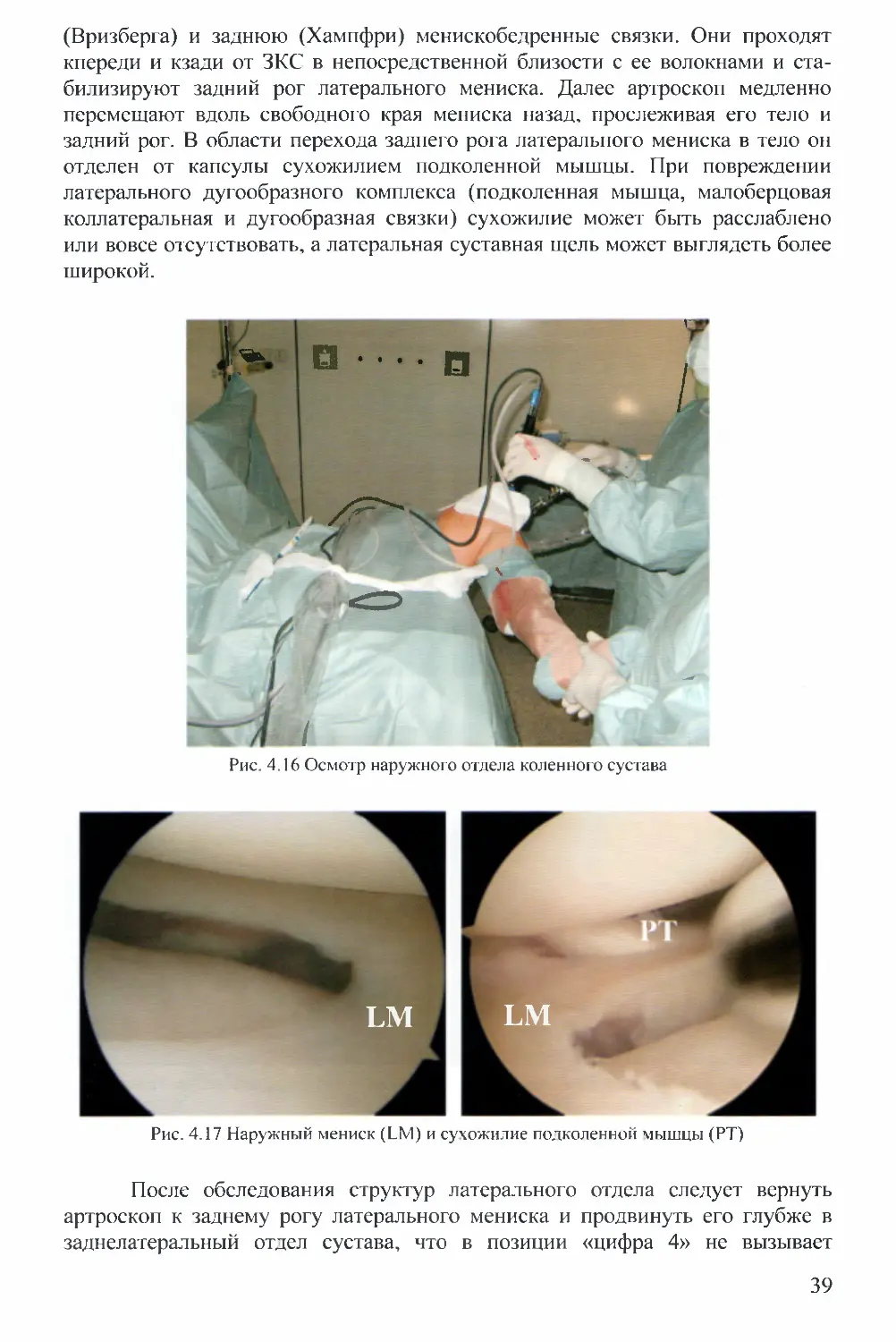
(Вризберга) и заднюю (Хампфри) менискобедренные связки. Они проходят
кпереди и кзади от ЗКС в непосредственной близости с ее волокнами и ста-
билизируют задний рог латерального мениска. Далее артроскоп медленно
перемещают вдоль свободного края мениска назад, прослеживая его тело и
задний рог. В области перехода заднего рога латерального мениска в тело он
отделен от капсулы сухожилием подколенной мышцы. При повреждении
латерального дугообразного комплекса (подколенная мышца, малоберцовая
коллатеральная и дугообразная связки) сухожилие может быть расслаблено
или вовсе отсутствовать, а латеральная суставная щель может выглядеть более
широкой.
Рис. 4.16 Осмотр наружного отдела коленного сустава
Рис. 4.17 Наружный мениск (LM) и сухожитие подколенной мышцы (РТ)
После обследования структур латерального отдела следует вернуть
артроскоп к заднему рогу латерального мениска и продвинуть его глубже в
заднелатеральный отдел сустава, что в позиции «цифра 4» не вызывает
39
затруднений. В заднем отделе осматривают паракапсулярную часть заднего
рога латерального мениска, содержимое и синовиальный покров
заднелатерального заворота (рис. 4.17).
После завершения осмотра латерального отдела артроскоп возвращают
в межмыщелковое пространство. На этом предварительный диагностический
этап заканчивается. Выполняют второй - нижневнутренний доступ в сустав.
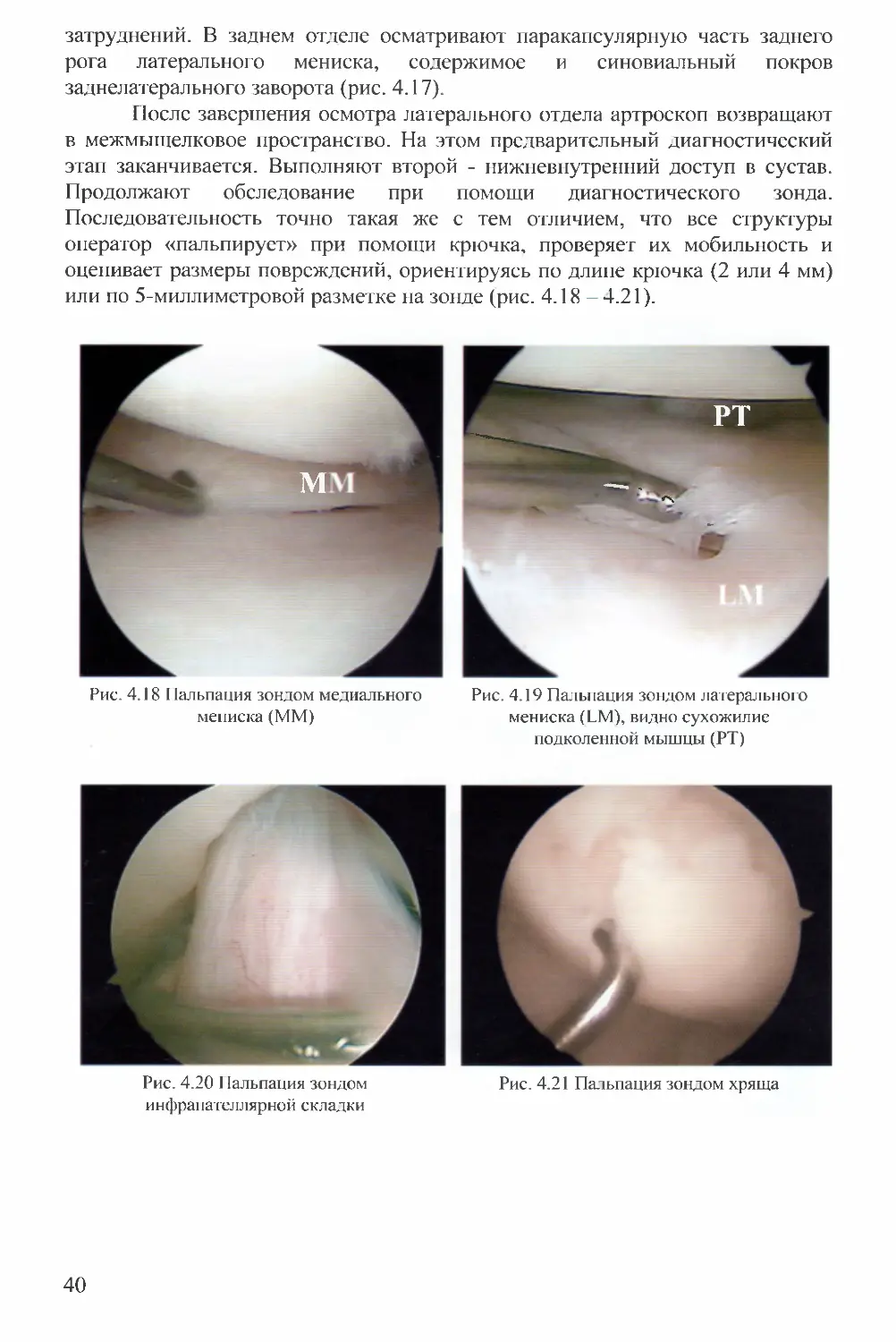
Продолжают обследование при помощи диагностического зонда.
Последовательность точно такая же с тем отличием, что все структуры
оператор «пальпирует» при помощи крючка, проверяет их мобильность и
оценивает размеры повреждений, ориентируясь по длине крючка (2 или 4 мм)
или по 5-миллиметровой разметке на зонде (рис. 4.18 -4.21).
Рис. 4.18 Пальпация зондом медиального
мениска (ММ)
Рис. 4.19 Пальпация зондом латерального
мениска (LM), видно сухожилие
подколенной мышцы (РТ)
Рис. 4.20 Пальпация зондом Рис. 4.21 Пальпация зондом хряща
инфрапателлярной складки
40
Специальная часть
5. Повреждения менисков
Введение
В начале главы необходимо поговорить о механизмах повреждения
менисков коленного сустава.
В фазе опоры на конечность, при нормальной походке, нагрузка на
коленный сустав составляет приблизительно 2-4 веса тела человека [Янсон
Х.А. Биомеханика нижней конечности.-Рига:3инатне,1975]. Геометрическая
ось коленного сустава по Braune и Fischer (статический центр вращения)
коленного сустава и фактическая ось вращения (динамический центр) при
ходьбе не совпадают. Динамическая ось вращения (мгновенный центр)
перемещается, рисуя букву «J» - кривая Фика (Fick) (рис.5.1, 5.2) [Wheeless'
Textbook of Orthopedics].
Рис. 5.1 Строение коленного сустава
Рис. 5.2 Геометрический и мгновенный
центр вращения коленного сустава
Рис. 5.3 Направление контактных
сил при нормальном положении
центра вращения коленного
сустава
Рис. 5.4 Направление
контактных сил при смещении
центра вращения коленного
сустава
41
Мгновенный центр вращения бедренной кости не совпадает с точкой
контакта в коленном суставе, которая несет поверхностную нагрузку при
скольжении мыщелков по менискам и плато большеберцовой кости. На рис.
5.3 показаны мгновенный центр вращения и три основных точки контакта в
коленном суставе с направлением их вращения.
Направление вращения каждой из точек тангенциально к нижележащей
опорной поверхности, образованной менисками и плато большеберцовой
кости. При этом растяжение или сжатие в зонах контакта, при нормальном
свободном движении, отсутствует.
Если вследствие каких-то внешних воздействий мгновенный центр
вращения вдруг перемещается, то направления движения выбранных нами
точек (см. выше) больше не является тангенциальным к поверхности контакта,
а скорее направленным на проникновение вниз или отделение от опорной
поверхности (рис.5.4). При этом мыщелок бедренной кости придавливает
мениск к плато и сдвигает его, в результате чего может произойти отрыв. Риск
повреждения мениска значительно возрастает с увеличением силы трения в
суставе, так как в этом случае для сдвига мениска нужно меньшее усилие,
направленное вниз. Эти нагрузки могут удваиваться при беге, прыжках,
танцах, катании на лыжах и даже утраиваться, когда возрастные изменения и
артроз увеличивают коэффициент трения в скользящей паре мыщелки бедра -
мениски на плато большеберцовой кости.
В современной литературе много написано о симптоматике
повреждения менисков. Приводим основные из симптомов, взятые из разных
литературных источников.
Травма медиального мениска:
- боль на внутренней стороне коленного сустава;
- точечная чувствительность над местом прикрепления связки к мениску;
- болевой прострел при напряжении;
- "блокада" коленного сустава;
- боль вдоль большеберцовой коллатеральной связки при переразгибании и
повороте голени кнаружи при сгибании в коленном суставе;
- боль при чрезмерном сгибании ноги;
- синовит;
- слабость мышц передней поверхности бедра.
Травма латерального мениска:
- при напряжении боль вдоль малоберцовой коллатеральной связки,
отдающая в наружный отдел коленного сустава;
- "блокада" коленного сустава;
- боль вдоль малоберцовой коллатеральной связки при переразгибании и
чрезмерном сгибании и ротации голени внутрь;
- синовит;
- слабость мышц передней поверхности бедра.
1. Симптом Байкова: коленный сустав сгибают до угла 90°, пальцем
нажимают на соответствующий участок суставной щели и производят
пассивно разгибание голени - при этом резко усиливается боль.
42
2. Портняжный симптом Чаклина: при активном поднятии прямой ноги
видна атрофия внутренней порции четырехглавой мышцы бедра и на этом
фоне резко контурирует натяжение портняжной мышцы.
3. Атрофия мышц бедра, а иногда и голени.
4. Симптом Турнера: повышение местной болевой и температурной
чувствительности в зоне иннервации n.saphenus, по внутренней поверхности
коленного сустава (при повреждении внутреннего мениска).
5. Симптом "лестницы" Перельмана: боль при спускании по лестнице.
6. Сгибательная контрактура коленного сустава.
7. Симптом "щелчка" Чаклина при движениях в коленном суставе.
8. Симптом Ландау: боль в области повреждения при попытке сесть "по-
турецки".
9 .Болезненный валик на уровне суставной щели в зоне повреждения.
10. Аритмичная походка (результат мышечной атрофии).
11. Симптом "калош": боль при одевании калоши.
12. Симптом Раубера (развивается в первые 2-3 месяца после начала
заболевания): при рентгенографии шипообразные разрастания на одном или
двух мыщелках.
13. Симптом дисплазии латерального мениска: скошенность контура
наружного мыщелка, расширение наружной щели коленного сустава.
14. Симптом Полякова - больной в положении на спине поднимает вверх
здоровую прямую ногу и приподнимает туловище, опираясь на лопатки и
пятку травмированной ноги - возникает боль в области поврежденного
мениска (менисков).
15. Симптом Steimann 1 - появление болезненности с внутренней стороны
коленного сустава при повреждении внутреннего мениска - при наружной
ротации, при повреждении наружного мениска - при внутренней ротации.
16. Симптом Steimann II - при сгибании колена боль смещается кзади, так
как при сгибании мениск тянется кзади.
17. Симптом Bragard I - боль при внутренней ротации.
18. Симптом Bragard II - боль смещается кзади при продолжающемся
сгибании колена.
19. Симптом Me.Murray - при согнутом колене в положении больного на
животе повороты и отведение ноги при фиксированной стопе вызывают
ощущение боли и треска.
Виды повреждения менисков
О повреждениях менисков и их видах написано множество работ, как
авторских монографий, учебников, так и отдельных журнальных публикаций.
На рис. 5.5-5.15 представлена классификация видов повреждения
менисков, которой, обычно, пользуются в клинической практике. На рис. 5.7,
5.9, 5.10 показаны так называемые неполные повреждения мениска и методика
пальпации мениска крючковидным диагностическим зондом.
43
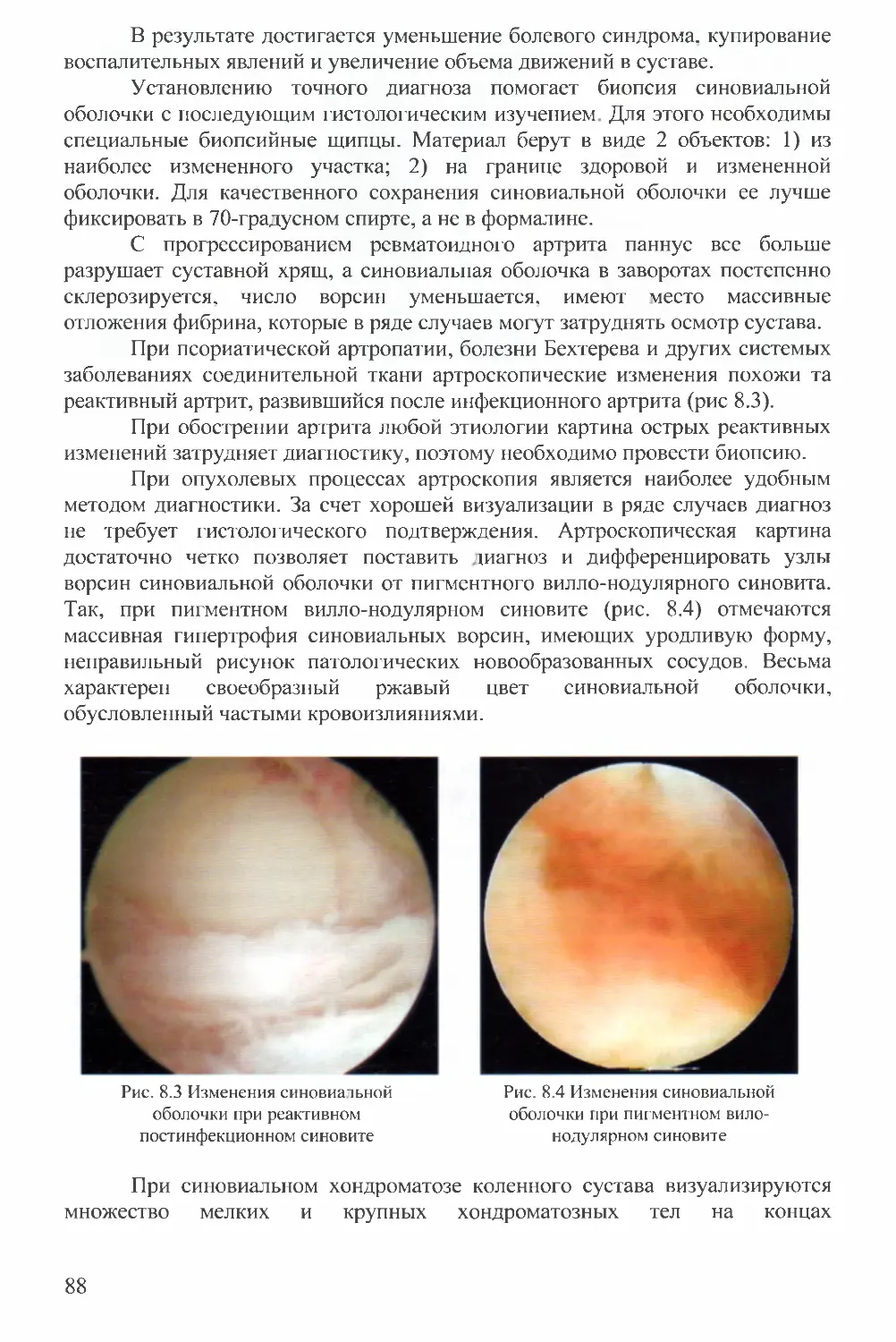
Рис. 5.5 Четыре основных вида
повреждения менисков: I - продольный,
II — горизонтальный; III — косой (в
отечественной литературе - лоскутный) и
IV - радиальный [From Shahriaree Н:
O'Connor’s textbook of arthroscopic surgery,
Philadelphia, 1984, JB Lippincott]
Рис. 5.6 Целый задний рог внутреннего
мениска - пальпация зондом
Рис. 5.7 Неполные повреждения мениска:
верхнее и нижнее
Рис. 5.8 Повреждение мениска типа
ручки лейки (bucket handle)
Рис. 5.9 Пальпация зондом внутреннего
мениска сверху
Рис. 5.10 Пальпация зондом внутреннего
мениска снизу
44
Рис. 5.11 Радиальные разрывы
менисков: А - неполный.
В — полный, С - неполный разрыв
по типу «клюва попугая»
Рис. 5.12 Периферический продольный
разрыв заднего рога в хорошо
кровоснабжаемой «красной» зоне, так
называемый мениско-капсулярный
разрыв (идеальные показания для шва
мениска)
дегенеративных изменений
б)
Рис. 5.15 Повреждение внутреннего мениска типа чемоданной ручки (bucket handle), тело
мениска вывихнуто кпереди от мыщелка бедренной кости в межмыщелковый промежуток:
а) левый коленный сустав; б) правый коленный сустав (М — внутренний мениска, F -
мыщелок бедренной кости; Т - мыщелок большеберцовой кости)
45
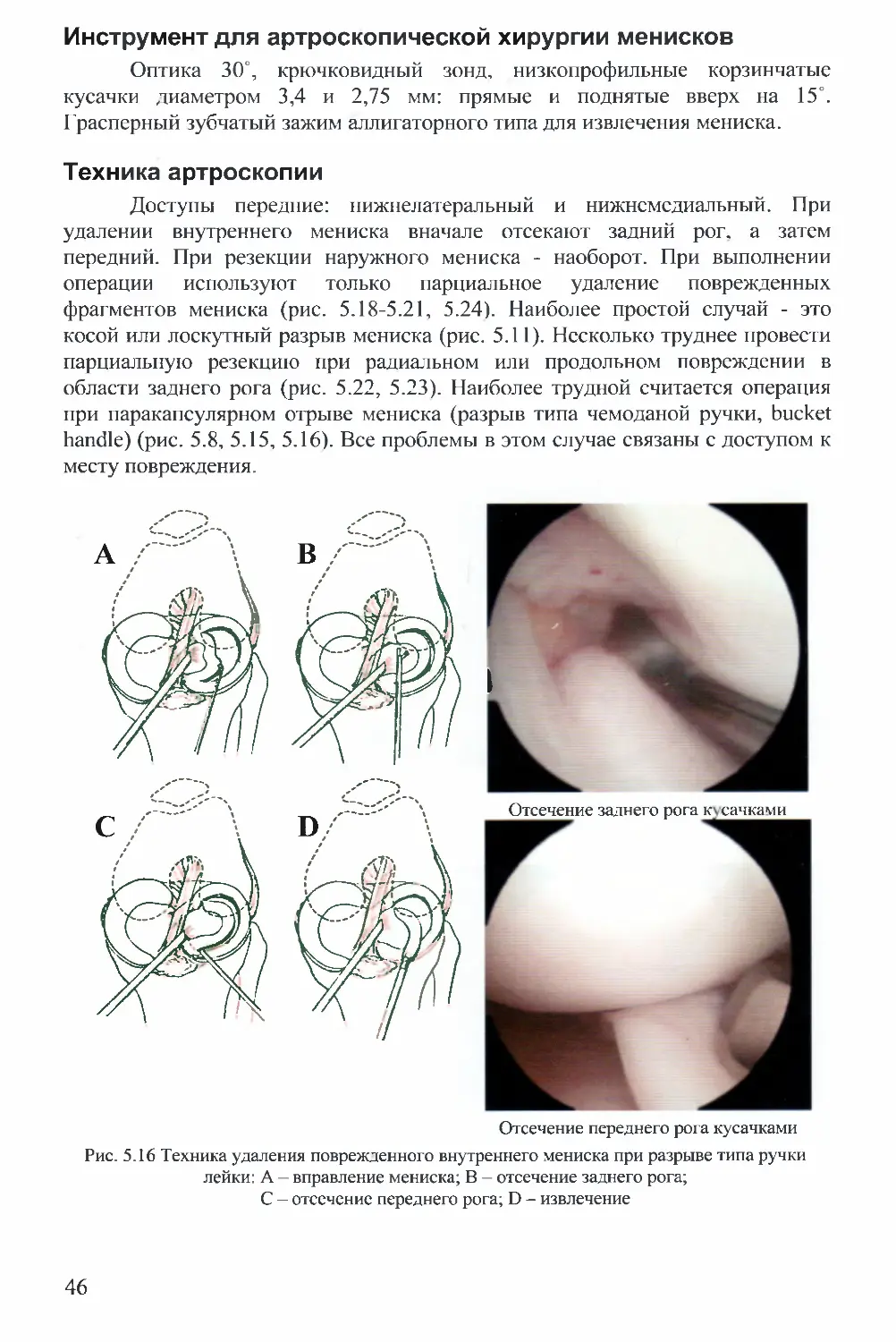
Инструмент для артроскопической хирургии менисков
Оптика 30°, крючковидный зонд, низкопрофильные корзинчатые
кусачки диаметром 3,4 и 2,75 мм: прямые и поднятые вверх на 15°.
Грасперный зубчатый зажим аллигаторного типа для извлечения мениска.
Техника артроскопии
Доступы передние: нижнелатеральный и нижнемедиальный. При
удалении внутреннего мениска вначале отсекают задний рог. а затем
передний. При резекции наружного мениска - наоборот. При выполнении
операции используют только парциальное удаление поврежденных
фрагментов мениска (рис. 5.18-5.21, 5.24). Наиболее простой случай - это
косой или лоскутный разрыв мениска (рис. 5.11). Несколько труднее провести
парциальную резекцию при радиальном или продольном повреждении в
области заднего рога (рис. 5.22, 5.23). Наиболее трудной считается операция
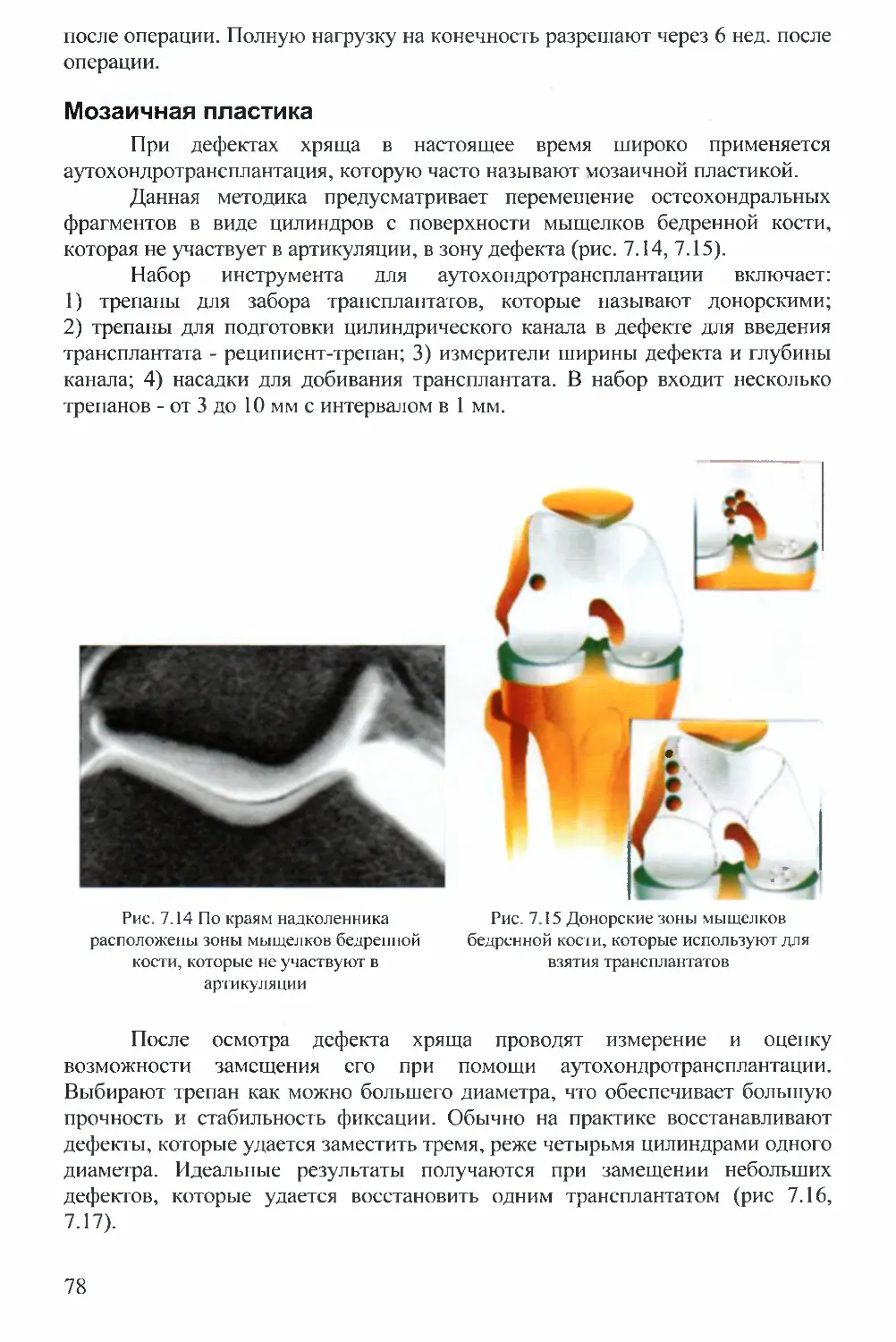
при паракапсулярном отрыве мениска (разрыв типа чемоданой ручки, bucket
handle) (рис. 5.8, 5.15, 5.16). Все проблемы в этом случае связаны с доступом к
месту повреждения.
Отсечение переднего рога кусачками
Рис. 5.16 Техника удаления поврежденного внутреннего мениска при разрыве типа ручки
лейки: А — вправление мениска; В - отсечение заднего рога;
С - отсечение переднего рога; D - извлечение
46
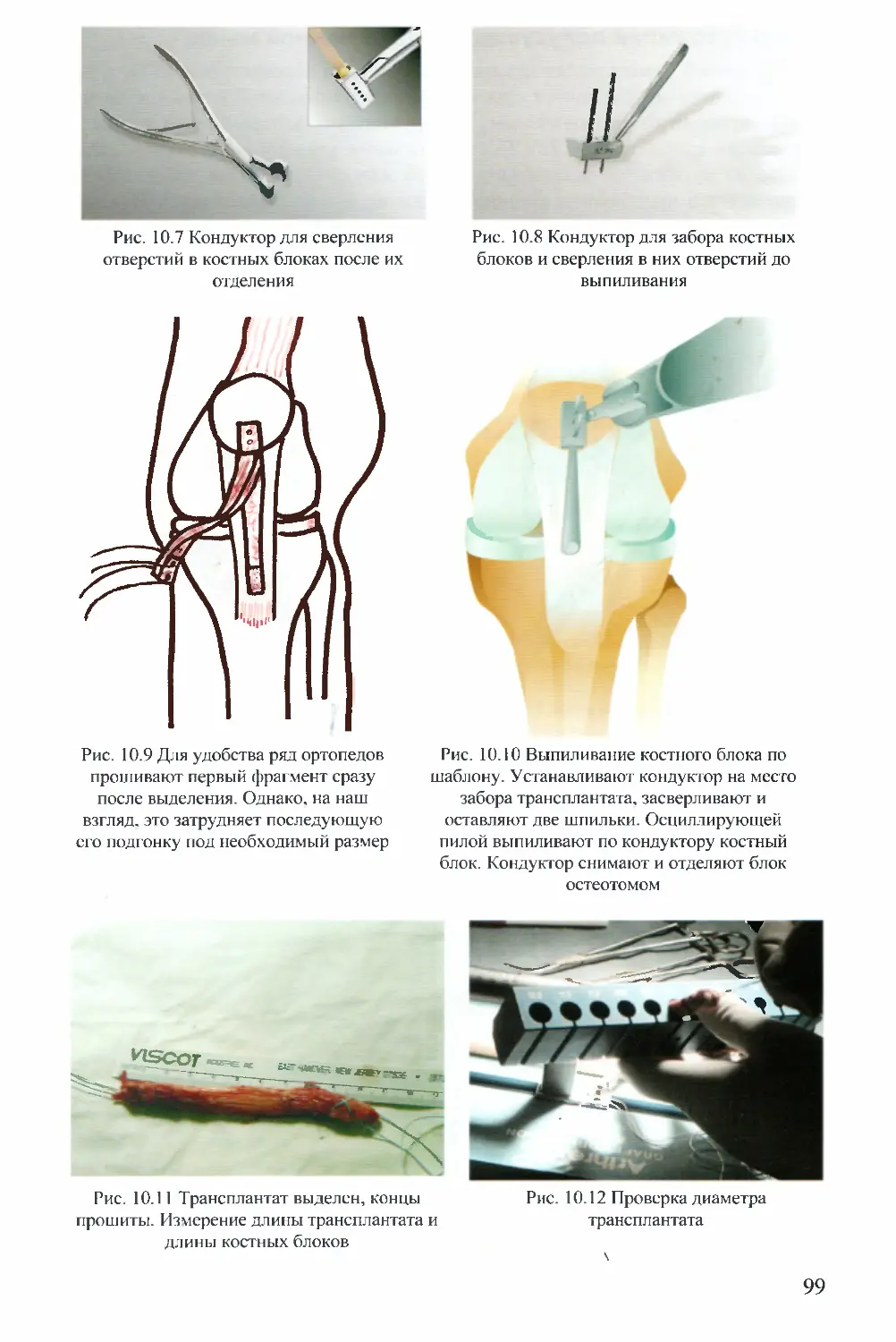
Рис. 5.18 Парциальное удаление
внутреннего мениска
Рис. 5.17 Повреждение внутреннего
мениска типа чемоданной ручки (bucket
handle), тело мениска (М) вывихнуто
кпереди от мыщелка бедренной кости (F) в
межмыщелковый промежуток
Парциальное удаление наружного мениска
Рис. 5.19 Виды удаления мениска: А-В — парциальная менискэктомия; С - тотальная
менискэктомия. Обратите внимание, что при парциальной менискэктомии нижний край
внутреннего мениска — А длиннее, чем верхний край - В
Рис. 5.20 Парциальная резекция мениска при неполном продольном разрыве
по бессосудистой «белой» зоне
47
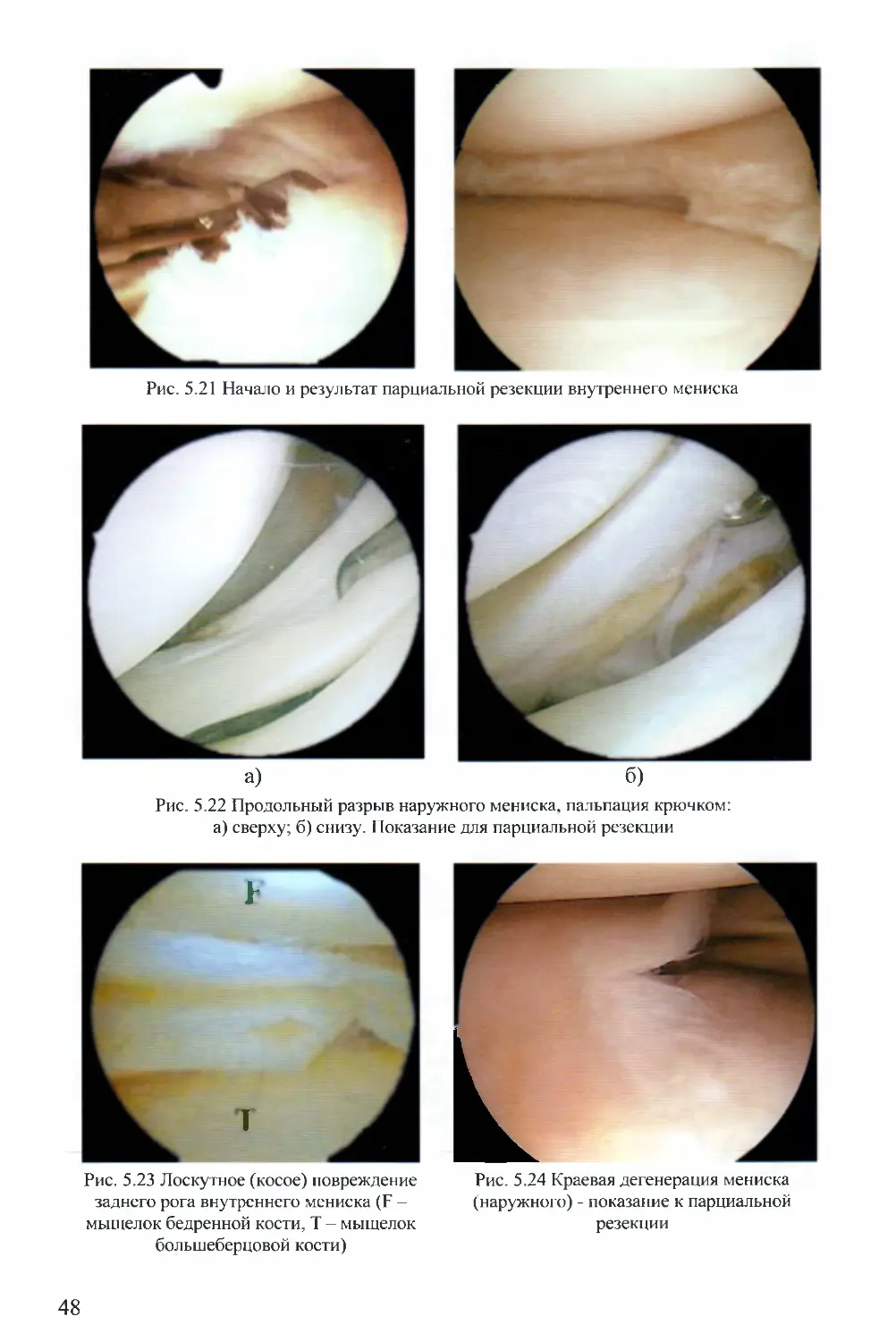
Рис. 5.21 Начало и результат парциальной резекции внутреннего мениска
а)
б)
Рис. 5.22 Продольный разрыв наружного мениска, пальпация крючком:
а) сверху; б) снизу. Показание для парциальной резекции
Рис. 5.24 Краевая дегенерация мениска
(наружного) - показание к парциальной
резекции
Рис. 5.23 Лоскутное (косое) повреждение
заднего рога внутреннего мениска (F —
мыщелок бедренной кости, Т — мыщелок
большеберцовой кости)
48
Ошибки и осложнения при менискэктомиях
Основным осложнением является повреждение хряща при
манипуляциях инструментом (рис. 5.25). Гемартроз после удаления менисков
встречается редко - не более 1-2% случаев. Еще реже встречаются
повреждения капсулы сустава при радикальном удалении мениска. В этом
случае жидкость, которой наполняется сустав, начинает выходить в
фасциальный футляр голени и вызывает повышение давления в нем (см. Раздел
4 «Методика проведения артроскопии коленного сустава»).
Следующей группой осложнений являются дефекты тактики при
удалении мениска. На первом месте стоит недостаточно полное парцильное
удаление мениска. Это означает, что оставшийся фрагмент мениска может
заклиниваться между суставными поверхностями. В лучшем случае это
проявляется безболезненным, не сильно выраженным щелчком при движениях.
Несколько хуже, если из-за постоянных воздействий на фрагмент мениска и
опосредованно через него на капсулу сустава появляется воспалительный
процесс в виде хронического рецидивирующего синовита. И совсем плохо, если
оставшийся фрагмент дает болевой синдром и блокирование сустава. В итоге
может быть повторное повреждение мениска. Для исключения данной
ситуации место перехода резецированной части в тело неповрежденного
мениска всегда сглаживают, делая плавный переход, без острых или просто
выступающих краев. Необходимо также посмотреть на оставшуюся часть
мениска в динамике - сгибая и разгибая коленный сустав. Следующей ошибкой
может быть недиагностированный неполный нижний разрыв мениска (см. рис.
5.7, 5.9, 5.10, 5.20), что приводит в последующем к полному отрыву мениска
при очередной травме. Также неоднократно встречаются случаи с оставленным
лоскутом заднего рога внутреннего мениска, который завернулся в задний
заворот и при артроскопии не был замечен. Избежать этого можно только при
внимательной пальпации зондом после удаления мениска в области заднего
рога, доставая крючком все возможные образования вдоль паракапсулярной
части мениска. Кроме этого можно зайти оптикой в задний заворот и
посмотреть непосредственно на задний рог внутреннего мениска (см. главу 3).
Следующей ошибкой начинающего ортопеда является неправильная оценка
подвижности наружного мениска, что служит причиной его необоснованной
резекции. Всегда необходимо помнить о том, что наружный мениск обладает
значительно большей подвижностью, чем внутренний.
Рис. 5.25 Повреждение хряща инструментом
49
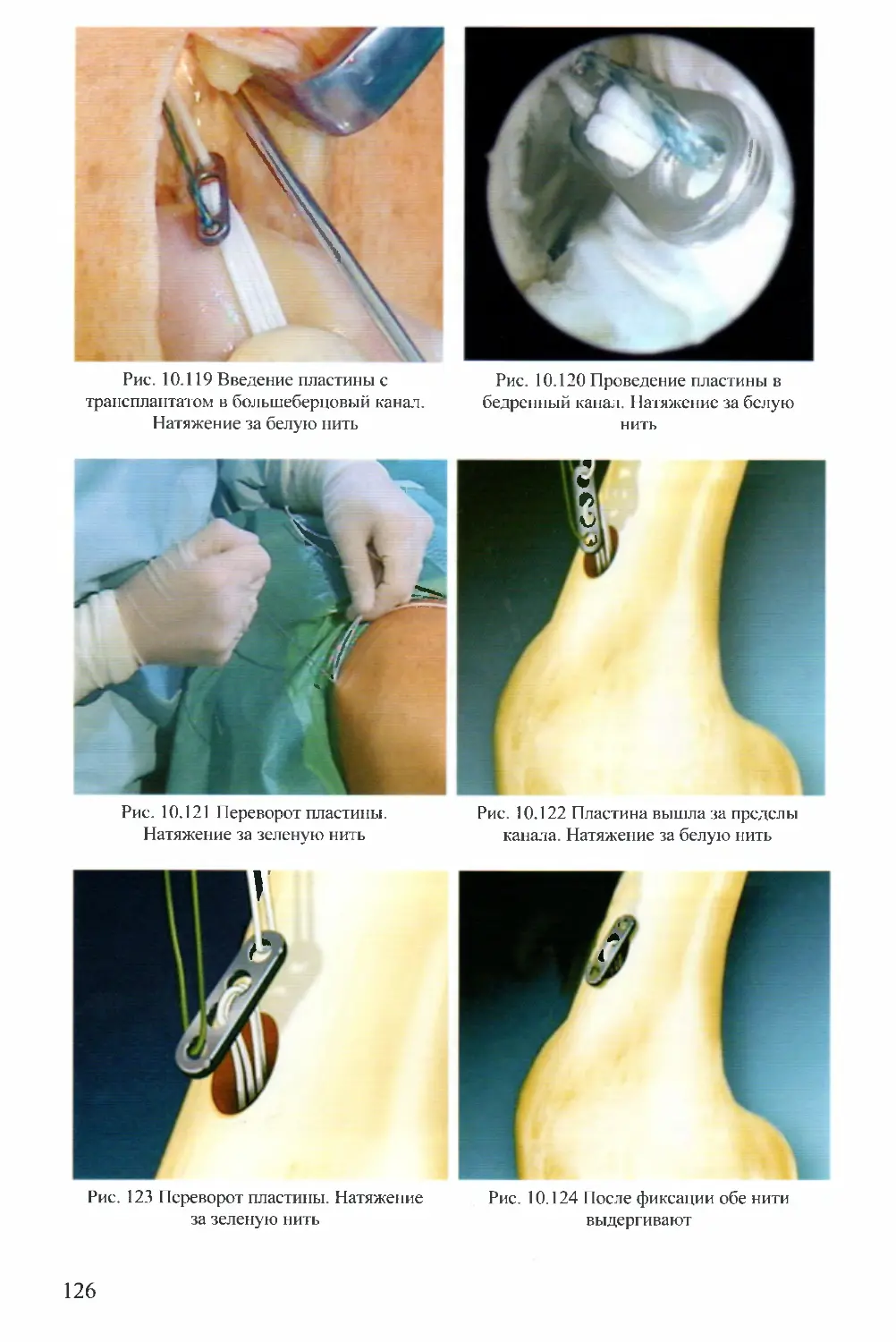
Восстановительное лечение после удаления мениска
под артроскопическим контролем
ФАЗА ПРИЗНАКИ УПРАЖНЕНИЯ
Фаза I острого посттравматическог о воспаления (непосредственно послеоперационная) Обычно не более одних суток 1) свежая послеоперационная рана; 2) боль; 3) атония четырехглавой мышцы бедра; 4) наличие дренажа в суставе 5) сокращения четырехглавой мышцы бедра; 6) поднятие прямой ноги; 7) полная нагрузка на прямую ногу при ходьбе: один-два раза за первые сутки до санузла
Фаза II начального или первичного заживления Обычно с 2-х до 3-х суток 1) дренаж удален (умеренный выпот по дренажу за первые сутки); 2) умеренная боль; 3) атония четырехглавой мышцы бедра при сгибании до 90° 1) изометрические упражнения; 2) увеличение объема движений; 3) ходьба с полной нагрузкой 3-4 раза в сутки по 3-5 минут для гигиенических процедур
Фаза III позднего заживления Обычно с 4-х до 20-х суток 1) нет боли; 2) нет выраженной атонии мышц; 3) сгибание до 120°; 4) возможен периодически умеренный выпот 1) прогулки; 2) велотренажер; 3) плавание; 4) изометрические упражнения
Фаза IV реабилитации и восстановления Обычно с 21-х суток 1) полный объем движений; 2) частичное восстановление мышц; 3) ограничение спортивной активности; 4) выпота нет 1) изокинетические упражнения; 2) езда на велосипеде; 3) функциональные упражнения; 4) поступательное увеличение физической активности
Нагрузка на конечность
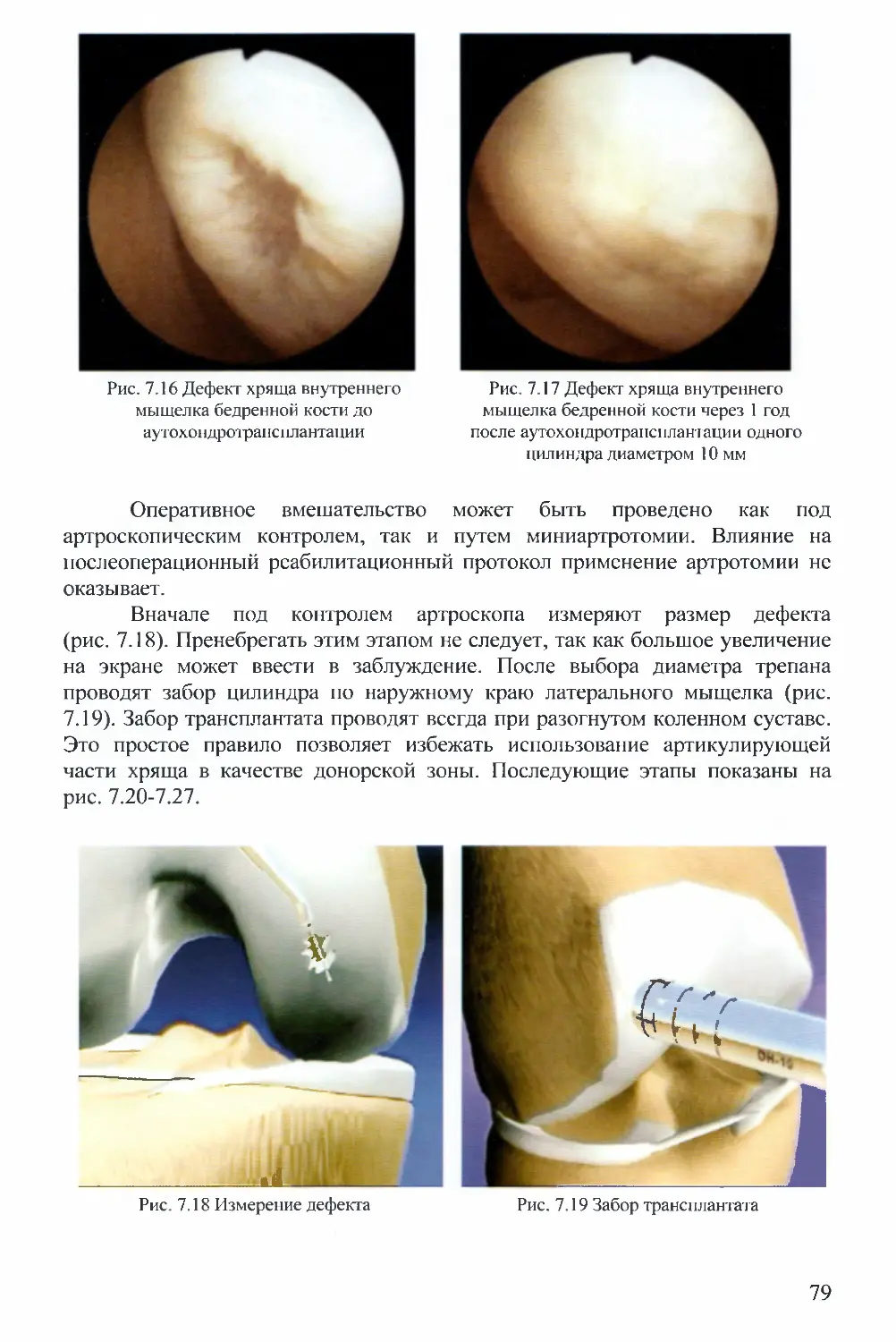
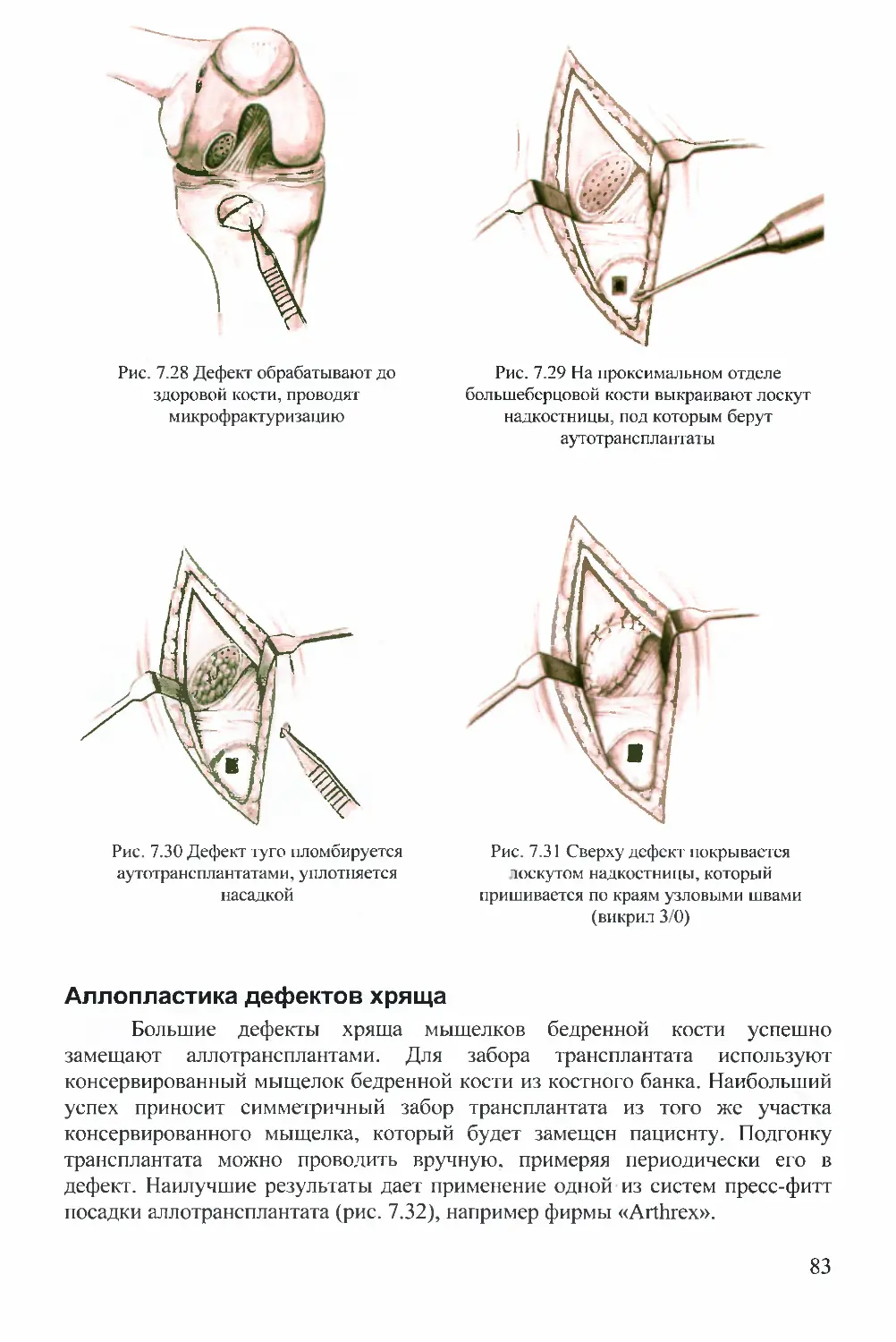
Мы рекомендуем начинать полную нагрузку на оперированную
конечность в первые сутки после операции до удаления дренажа. Большинство
наших пациентов обходятся без костылей уже к концу первых суток после
операции.
Программа лечебной физкультуры для мобилизации
коленного сустава
Программа рассчитана для пациентов после операций на коленных
суставах со стабильным связочным аппаратом. В зависимости от изменений,
имеющихся у больного, может быть внесена индивидуальная коррекция.
Фаза I - острого посттравматического воспаления начинается
непосредственно с момента операции и обычно продолжается до удаления
дренажа, то есть не более 1 суток.
50
Упражнение 1
В положении на спине проводится разгибание в колене за счет
сокращения четырехглавой мышцы бедра в половину силы на протяжении 3-5
секунд. Выполняется каждые 2-3 часа, по 5-10 упражнений.
Упражнение 2
В положении на спине с фиксированным коленным суставом
выполняется сжимание между коленными суставами твердого пелота на
протяжении 2-3 секунд. Выполняется каждые 1-2 часа, по 10 упражнений.
1 фаза обычно длится на протяжении первых суток после операции. Она
может быть продлена в случае выраженного отека коленного сустава.
Фаза II - начального или первичного заживления
Упражнение 3
В положении на спине изометрические сокращения мышц всего бедра.
Выполняется 10-15 раз от одной до трех серий с 15-секундным перерывом,
каждые 2-4 часа (рис. 5.26).
Упражнение 4
В положении на спине медленное поднятие прямой ноги вверх и
опускание на кровать. Выполняется 5-15 раз от одной до трех серий с 15-
секундным перерывом, каждые 2-4 часа (рис. 5.27).
Рис. 5.27 Упражнение 4
Упражнение 5
В положении на спине медленное поднятие оперированной прямой
ноги вверх, отведение и приведение ее в воздухе. Выполняется 5-10 раз,
каждые 2-4 часа (рис. 5.28).
51
Рис. 5.28 Упражнение 5
Упражнение 6
В положении на здоровом боку, отведение оперированной прямой
конечности с удержанием в отведенном положении на 4-10 секунд.
Выполняется 5-10 раз, каждые 2-4 часа (рис. 5.29).
Упражнение 7
В положении на животе с резиновым жгутом на уровне голеностопного
сустава медленное сгибание и разгибание по 10 секунд, каждые 2-4 часа
(рис.5.30).
Упражнение 8
Сидя на стуле с согнутой ногой в колене разгибать голень с грузом на
щиколотке 1-3 кг. Выполняется 5-15 раз от одной до трех серий с 20-
секундным перерывом, каждые 2-4 часа (рис. 5.31).
52
Рис. 5.31 Упражнение 8
II фаза обычно продолжается до 4-го послеоперационного дня. Она
может быть продолжена до 10 суток в зависимости от типа оперативного
вмешательства, возраста пациента и состояния коленного сустава.
Фаза Ш - позднего заживления
Упражнение 9
В положении на спине оперированная конечность сгибается, примерно
до угла 30°, поднимается над кроватью, в таком положении голень разгибается
и сгибается 5-15 раз, в дальнейшем добавляется груз на щиколотку 1-3 кг.
Выполняется от одной до трех серий с 15-секундным перерывом, каждые 2-4
часа (рис. 5.32).
Рис. 5.32 Упражнение 9
Упражнение 10
В положении на спине оперированную конечность кладут на валик,
подложенный таким образом, чтобы угол сгибания голени был около 45°,
пациент выполняет разгибание в коленном суставе, удерживает конечность в
таком положении около 10 секунд. Выполняется с нагрузкой до 75% от
максимальной две серии с 2-х минутным перерывом, каждые 2-4 часа (рис. 5.33).
53
Упражнение 11
В положении на здоровом боку выполнять отведения прямой
конечности по 10 раз, впоследствии с грузом 1-3 кг на щиколотке.
Выполняются три серии с 15-ти секундным перерывом, каждые 2-4 часа.
Упражнение 12
Сидя на стуле с согнутой ногой в колене разгибать голень с грузом на
щиколотке 1-3 кг. Выполняется с нагрузкой до 75% от максимальной 20 раз по
три серии с 30-секундным перерывом, 3 раза в день (рис. 5.34).
Рис. 5.34 Упражнение 12
Упражнение 13
В положении стоя сгибание оперированной конечности в коленном
суставе до 90° и удержание в такой позиции 10 секунд. Выполняется 10-15 раз
по две серии с 30-секундным перерывом, 3 раза в день.
III фаза обычно может быть начата с пятого послеоперационного дня и,
как правило, завершается до 20-х суток.
Фаза IV (реабилитации и восстановления)
Упражнение 14
Принятие позиции горнолыжника со сгибанием в коленных суставах
30-60°, удержание данного положения 30-60 секунд. Шесть упражнений на
серию, две серии с перерывом 2 минуты.
Упражнение 15
В положении стоя на оперированной конечности согнутой в коленном
суставе под углом 30-80°, выполняются маховые и круговые движения второй
конечностью в течение 30-60 сек. Около шести упражнений в серии, две серии
с интервалом 2 минуты (рис. 5.35).
54
Рис. 5.35 Упражнение 15
Ходьба на средние дистанции несколько раз в неделю. Не следует
пытаться быстро увеличить расстояние и скорость. Нельзя ходить или бегать
по твердому покрытию.
Велосипед. Два раза в неделю по 10-15 минут. Положение седла должно
обеспечивать в нижней позиции педали сгибание в коленном суставе 10°.
IV фаза продолжается до шести недель, в зависимости от
индивидуальных особенностей больного и клинической картины. Если
течение фазы гладкое и пациент хорошо восстанавливается, то можно
переходить к занятиям спортом.
Данная программа рассчитана на проведение агрессивного и быстрого
восстановительного периода у пациентов молодого возраста с хорошими
исходными физическими кондициями. У большинства пожилых больных
приходится значительно удлинять период проведения лечебной физкультуры
по 11 фазе. После восстановления тонуса мышц добавить одно или два
упражнения из III фазы, но без дополнительного груза на щиколотке.
Упражнения из IV фазы у пожилых пациентов не применяют.
Оценку результата лечения пациента можно провести по шкале
«Lysholm».
55
ОБСЛЕДОВАНИЕ КОЛЕННОГО СУСТАВА ПО LYSHOLM
Пациент Дата исслед: Врач
ф. До операции
и. Через 3 мес.
о. Через 6 мес.
Дата опер. | | |
Хромота 0 3 6 Ходьба 0 3 6 Отечность 0 3 6
Нет 5 5 5 Нормально 5 5 5 Нет 10 10 10
Незначит. 3 3 3 Легкий дискомфорт 2 2 2 При спорте 6 6 6
Почти всегда 0 0 0 Нет нагрузки 0 0 0 При физич.нагр. 2 2 2
Всегда 0 0 0
Блокады 0 3 6 Ходьба по лестнице 0 3 6 Приседания 0 3 6
Нет 15 15 15 Без проблем 10 10 10 Без проблем 5 5 5
Псевдобло- кады 10 10 10 Небольшие 6 6 6 Умеренные трудности 4 4 4
Периоди- чески 6 6 6 По 1 сту- пеньке 2 2 2 Сгибании до 90° при нагрузке 2 2 2
Часто 2 2 2 Невозможна 0 0 0
«Блоки» 0 0 0 Невозможно 0 0 0
Нестабиль ность 0 3 6 Боль 0 3 6 Уровень активности
Нет 25 25 25 Нет 25 25 25
Периоди- чески 20 20 20 Периодически 20 20 20 Проф. спортсмен
Часто при напряже- нии 15 15 15 Во время и после нагрузки 15 15 15 Спортсмен
Нечасто при обычной нагр. 10 10 10 После ходьбы 1,5 км 10 10 10 Физкультур- ник
Часто при обычной нагр. 5 5 5 После ходьбы менее 1,5 км 5 5 5 Ограничен- ная физич. активность
При каждом шаге 0 0 0 Всегда 0 0 0 Нет физ. активности
Общая оценка 0 3 6
56
6. Шов мениска
Введение
Показаниями для шва мениска являются все продольные разрывы,
паракапсулярные разрывы типа чемоданнной ручки, а также периферические
паракапсулярные разрывы. Последние считаются наиболее благоприятными
для получения хорошего результата.
Основным условием для достижения успеха лечения пациента является
локализация повреждения в так называемой красной зоне, а также сохранение
структуры оторванного фрагмента мениска. В случаях, когда поврежденный
мениск имеет дегенеративные изменения или просто разволокнен, то его
лучше не пришивать, а провести парциальное удаление.
Важным вопросом, требующим рассмотрения, является анализ
внутрисуставной ситуации с правильным определением зоны, в которой
поврежден мениск. На рис. 6.1 схематично показано сечение мениска с
разделением на три зоны, в зависимости от их кровоснабжения.
а) б
Рис. 6.1 Ангиоархитектоника мениска (а), разделение мениска на зоны в зависимости
от кровоснабжения (б)
Лучше всего мениск кровоснабжается в III зоне, которую принято
называть «красной». В пределах этой зоны результаты шва мениска наиболее
удачные. При повреждении мениска в пределах I зоны, шов проводить не
рекомендуется. Повреждения мениска в пределах II зоны являются
относительными показаниями для его восстановления. При повреждении во II
зоне шов мениска выполняют только в случае, если на основании оставшейся
части мениска после освежения его специальным рашпилем (рис. 6.11)
появляется кровотечение. То есть, если удается убедиться, что основание, к
которому мы пришиваем мениск, хорошо кровоснабжается, то можно
рассчитывать на положительный результат.
Следующий важный фактор - временной. Наилучшим сроком для шва
мениска является острый посттравматический период, то есть сразу после
травмы. Однако и в более поздний период возможен позитивный результат.
Основными критериями успеха считают хороший кровоток на поверхности
ложа, к которому пришивают мениск, а также хорошее состояние
пришиваемого мениска. После обработки паракапсулярной зоны специальным
57
рашпилем должно появиться капиллярное кровотечение, а пришиваемый
мениск не должен быть дегенеративно изменен или поврежден механически.
Никогда не стоит пришивать мениск, который имеет трещины и
разволокненные участки или состоит более, чем из одного фрагмента.
При таком подходе удавалось успешно восстановить мениск в разные
сроки после травмы - от суток до нескольких месяцев.
Наилучшие результаты шва мениска получали при так называемом
периферическом продольном паракапсулярном разрыве (рис.6.2).
Рис. 6.2 Периферический паракапсулярный разрыв
внутреннего мениска - наилучшая ситуация для
удачного шва
Способы шва мениска
По технике выполнения различают три варианта выполнения шва мениска:
1. Техника «снаружи внутрь».
2. Техника «изнутри внаружу».
3. Полностью внутренняя техника.
Рис. 6.3 Техника шва «изнутри внаружу»: а) при помощи спинальной иглы;
б) при помощи специальной иглы
58
Рис. 6.4 Техника шва мениска методом «снаружи внутрь» при помощи игл
со специальной петлей для извлечения лигатур
Несмотря на появившиеся способы шва мениска при помощи
специальных сшивающих устройств (MITEK, ARTHREX), применение игл по-
прежнему остается наиболее широко распространенным (рис. 6.4). Например,
фирма ARTREX выпускает “Protector™ Meniscus Suturing Set” (рис. 6.23),
который имеет специальные иглы и направители. Комплект позволяет
проводить шов мениска в любой его зоне. Для шва используют прочные
нерассасывающиеся нити, например “Etibond” 2/0 или “FiberWire” 2/0.
Наиболее удобными являются техника «изнутри внаружу» и полностью
внутренняя техника. Основным недостатком техники «изнутри внаружу»
является трудность проведения шва в области заднего рога мениска, где есть
риск повреждения сосудисто-нервного пучка. Кроме этого, строение заднего
рога внутреннего мениска таково, что пришивать поврежденный фрагмент к
оставшейся части мениска нужно без капсулы сустава (рис. 6.5). Для этого
лигатуры проводят через мениск, выводят в задневнутренний заворот и там
завязывают, либо прошивают техникой изнутри внутрь через задний заворот и
завязывают внутри сустава. Наложение обычного шва в области заднего рога
внутреннего мениска - самой важной зоне - является непростой задачей. В
общем, получается достаточно сложная процедура, требующая хороших
навыков.
59
Рис. 6.5 Профиль мениска в области заднего
рога. В этой зоне его не следует пришивать к
капсуле сустава
Шов мениска при помощи имплантатов
(полностью внутренняя техника)
Одно время очень популярным было восстановление менисков при
помощи специальных имплантатов. Их выпускают несколько фирм. Наиболее
распространенными являются системы фирм «Arthrex» и «Mitek». Однако в
обоих случаях на поверхности мениска остается твердый имплантат, который
может стать причиной травматизации хряща. Подробно рассмотрим шов
мениска так называемыми «стрелками», которые еще именуют по названию
игры «Дартс» (рис. 6.6). Данные имплантаты производятся фирмой «Arthrex».
После обработки ложе мениска рашпилем фрагмент мениска вправляют,
подводят к мениску тубус со «стрелкой» и вводят ее в тело мениска (рис. 6.7).
Пример шва мениска стрелками приведен на рис. 6.8-6.17.
Рис. 6.6 Специальный инструмент системы «Дартс» фирмы ARTHREX для ручного
введения стрелок при шве мениска (а); комплект тля рефиксации мениска стрелками
при помощи «пистолета» (б)
60
Рис. 6.7 Этапы восстановления мениска. При фиксации мениска «стрелками» обычно
необходимо использовать несколько имплантатов
Рис. 6.8 Продольный разрыв в области
заднего рога
Рис. 6.9 Продольный разрыв в области
заднего рога, пальпация зондом
Рис. 6.10 Перед наложением шва ложе, к
которому рефиксируют мениск,
обрабатывают специальным рашпилем до
получения «кровяной росы»
Рис. 6.11 Специальный рашпиль для
обработки поверхности поврежденного
мениска перед швом
61
Рис. 6.12 Измерение ширины мениска для
выбора имплантата — «стрелки»
необходимой длины
Рис. 6.13 Выбор «стрелки»
Рис. 6.14 Инструмент с имплантатом Рис. 6.15 Инструментом прижимают
подведен к мениску поврежденный фрагмент мениска к его
ложу и затем вводят «стрелку)
Рис. 6.16 После введения «стрелки» Рис. 6.17 Проверка прочности фиксации
зондом
Ряд ортопедов считают наиболее оптимальной техникой рефиксации
мениска применение стрелок в области заднего рога и наложение швов в
боковом отделе мениска и в области переднего рога (рис. 6.18). В области
заднего рога мениска применение «стрелок» упрощает операцию. Шов
мениска в области бокового отдела технически нетруден и значительно
дешевле, чем имплантат «стрелка».
62
Рис. 6.18 Схема рефиксации мениска при помощи швов в боковом отделе и стрелок
в области заднего рога
Шов мениска при помощи игл и нитей
Особого внимания заслуживают методики для так называемого
полностью внутреннего шва мениска при помощи нитей. Данные технологии
имеют ряд преимуществ перед системой «Дартс» - значительно меньшая
стоимость лигатуры по сравнению с имплантатом «стрелкой», отсутствие
риска травмы суставного хряща имплантатом при артикуляции. Специально
разработанный инструмент позволяет выполнить шов в зоне заднего рога
мениска (рис. 6.19-6.22).
Рис. 6.19 Одноразовый инструмент для шва мениска типа «Viper» фирмы «Arthrex»
63
Рис. 6.20 Введение специального инструмента «Viper» в область заднего рога
Рис. 6.21 Принцип работы инструмента - игла проходит через мениск, захватывает
лигатуру и извлекает петлю внаружу
Рис. 6.22 Завязывание узла на лигатуре и срезание лишней нити
Несмотря на разработку новых методов и инструментов для шва
мениска, по-прежнему множество ортопедов предпочитают применение
традиционного шва при помощи гибких игл. Данная методика наиболее
64
простая, дешевая и не менее надежная, чем восстановление мениска при
помощи специальных имплантатов (рис. 6.25-6.28).
Для проведения шва необходимы: игла с петлей, канюли для
подведения иглы к месту шва, специальный направитель для выведения иглы
вбок при шве заднего рога и инструмент для завязывания узлов. Все это есть в
комплекте “Protector™ Meniscus Suturing Set” фирмы «ARTHREX» (рис.6.23,
6.24). Также применяют направители из комплекта «Дартс» со специальной
сшивающей иглой с ушком для проведения нити. Наиболеее удобно
применять одноразовые комплекты, состоящие из нити с прямыми длинными
иглами на ее обоих концах (рис. 6.25, 6.26).
Рис. 6.23 Комплект для шва мениска: элеватор для выведения иглы вбок (а): направитель
для сшивающей иглы (Ь); устройство для изгибания элеватора (с)
Рис. 6.24 Направители для иглы,
применяемые при шве мениска
Рис. 6.25 Одноразовые иглы «ARTHREX»
с петлевой лигатурой, применяемые для
шва мениска - наиболее удобный и
атравматичный метод шва
65
Рис. 26 Шов мениска изнутри кнаружи при помощи иглы с эластическим ушком (либо с
использованием одноразовых игл с петлевой лигатурой) через канюлю с применением
элеватора в заднем отделе для выведения сшивающей иглы вбок от структур подколенной
ямки
Рис. 6.27 Паракапсулярный отрыв
внутреннего мениска типа чемоданной
ручки (bucket handle), мениск вывихнут
кпереди
Рис. 6.28 Мениск вправлен при помощи
зонда
Рис. 6.29 Шов иглой
Рис. 6.30 Мениск прошит тремя швами
66
Ошибки и осложнения
Наиболее частым осложнением шва мениска является повреждение
инструментом суставного хряща. Среди других описываемых в литературе
осложнений необходимо помнить о повреждениях сосудисто-нервных
структур.
Часто встречающейся ошибкой является неправильная оценка
повреждения. В клинической практике нечасто встречаются повреждения в III
зоне (рис. 6.1). Они являются наиболее благоприятными для рефиксации
мениска. Большинство повреждений, которые рассматривают как показания
для шва мениска, проходят во II зоне или в лучшем случае расположены на ее
границе с III зоной. Таким образом, достаточно трудно оценить, показан ли
шов мениска в каждом конкретном случае. Основной ориентир, предлагаемый
всеми руководствами - это наличие хорошего кровоснабжения оставшейся
паракапсулярной части мениска. Если после обработки рашпилем
паракапсулярная часть мениска кровоточит, то результат шва мениска может
быть успешен. Однако необходимо оценить и тот фрагмент, который мы
пришиваем. Он должен быть достаточно крупным, не иметь механических
повреждений и нарушений в его структуре. В противном случае пришитый
фрагмент постепенно разрушится вследствие продолжающихся
дегенеративных изменений.
Другой распространенной ошибкой является «слабое» прошивание
рефиксируемого фрагмента. Лигатура или стрелка должна пройти на
значительном протяжении через фиксируемую часть мениска. Также
необоснованным является наложение единственного шва (одна «стрелка» или
один шов). При всей кажущейся, на первый взгляд, прочности фиксации, в
последующем такой фрагмент скорее всего оторвется.
При рефиксации мениска «стрелками» необходимо помнить, что
имплантат является жестким и если его конец останется над поверхностью
мениска, то он будет разрушать суставной хрящ. Если часть имплантата
осталась над поверхностью мениска, то его несложно резецировать кусачками.
Более неблагоприятная ситуация возникает, если после рефиксации
продолжается дегенерация фрагмента мениска и «стрелка» оказывается в
полости сустава. В этой связи еще раз необходимо отметить, что для фиксации
следует выбирать только фрагменты мениска в нормальном состоянии. В
любом случае несвежего разрыва необходимо очень критически подходить к
его рефиксации.
Послеоперационное лечение
Основные этапы восстановительного лечения после шва мениска не
отличаются от таковых после менискэктомии. Исключение составляют лишь
сроки нагрузки.
Мы рекомендуем применять все упражнения, приведенные в разделе
восстановительного лечения после артроскопической менискэктомии, с
некоторыми ограничениями:
1. Наложение шарнирного ортеза на 6 недель; первые 2 недели ограничение
сгибания до 60°, в последующие 4 недели - до 90°.
67
2. Дозированная нагрузка на прямую конечность со 2 суток с
изометрическими упражнениями для четырехглавой мышцы бедра. Полная
нагрузка через 3-4 недели.
3. Велотренажер не ранее 6-й недели.
4. Бег трусцой с 10-й недели.
5. Приседание на корточки и возвращение к игровым видам спорта не ранее
12-й недели.
68
7. Повреждения и заболевания суставного хряща
Нормальный гиалиновый суставной хрящ выглядит гладким, белым,
блестящим и имеет ровную поверхность. При пальпации зондом его
консистенцию можно определить как плотноэластическую. Ни одним другим
методом кроме артроскопии не удается в полной мере оценить патологические
изменения хряща. Артроскопия позволяет не только установить наличие
изменений суставного хряща, оценить их выраженность, определить тактику
дальнейшего лечения, но и выполнить ряд лечебных манипуляций.
Отечественными ортопедами была разработана классификация
повреждений хряща (табл. 1) [В.Н.Левенец, В.В.Пляцко, 1991].
Таблица 1
Классификация повреждений суставного хряща коленного сустава
(В.Н.Левенец, В.В.Пляцко, 1991)
Артроскопические признаки изменений хрящевого покрова I менее 2 1см II более 2 1см
А - без макроскопических нарушений структуры I А II А
Б - поверхностные повреждения 1Б II Б
В - глубокие повреждения 1 В II В
Г - дефекты хрящевого покрова I Г II Г
Патологические изменения хряща принято называть разными
терминами: хондромаляция, хондропатия или повреждение хряща. В
настоящее время чаще используется 4-степенная классификация хондропатии
по Оутербридж (табл. 2) [1961].
Таблица 2
Классификация поражений суставного хряща по Оутербридж, 1961
Степень повреждения Артроскопическая картина
1-я степень Размягчение поверхностного слоя, хрящ тускнеет, теряет глянец, имеются микроворсинчатые разволокнения
2-я степень Разволокнение до 1/2 слоя, глубокие трещины, поверхностные лоскутные отслоения
3-я степень Разволокнение более чем на 1/2 глубины, глубокие лоскутные отслоения
4-я степень Дефекты до субхондрального слоя кости
Хрящ плато большеберцовой кости всегда хорошо виден без
специальных приемов. Для того чтобы не пропустить участок хондропатии на
мыщелках бедренной кости, их необходимо осматривать при разных углах
сгибания в коленном суставе. Наиболее часто участок пораженного хряща
расположен по нижней поверхности мыщелка бедренной кости, которая
является опорной. Несколько труднее осмотреть надколенник. Нижний полюс
надколенника и его средняя часть хорошо доступны осмотру. Осмотр верхней
69
части надколенника в ряде случаев затруднен, особенно это касается его
внутренней поверхности. В этом случае артроскоп вводят с нижнего
медиального доступа.
1-я степень - размягчение поверхностного слоя хряща. Хрящ теряет
глянец, тускнеет, на его поверхности появляются микроворсинчатые
разволокнения (рис. 7.1).
Рис. 7.1 Хондропатия 1 -й степени нагружаемой
поверхности мыщелка бедренной кости
Первая степень хондропатии не подлежит оперативному
артроскопическому лечению, однако, представляя собой начальную стадию
дегенерации, требует специфического консервативного лечения. Начальные
явления хондропатии у лиц старше 40-50 лет встречаются нередко и чаще
всего обусловлены первичной дегенерацией суставного хряща. Хондропатия у
более молодых пациентов имеет, как правило, вторичный характер и
появляется вследствие нарушения биомеханики сустава (нестабильность
связочного аппарата, гипермобильность поврежденных менисков) или на фоне
хронического синовита.
2-я степень - разволокнение хряща, распространяющееся на половину
глубины его слоя с появлением глубоких трещин и единичных лоскутов
(рис. 7.2).
Данные патологические изменения также могут быть проявлением
первичной или вторичной дегенерации или возникать вследствие
травматического повреждения суставного хряща.
Очаг хондропатии 2-й степени обрабатывают до получения гладкой
поверхности, без лоскутов хряща и значительного разволокнения, которые
могут служить началом новой зоны разрушения хряща при трении мыщелков.
При этом отслоившиеся участки хряща удаляют при помощи кусачек или
шейверного ножа. Всю поверхность очага разрушенного хряща обрабатывают
шейверным ножом (рис. 7.3).
70
Рис. 7.2 Хондропатия 2-й степени нагружаемой поверхности внутреннего мыщелка
бедренной кости
Рис. 7.3 Шейверные ножи (а.б) и фреза (в) для хондропластики (ARTHREX)
В процессе шейверования удаляют разволокненные участки,
поверхность хряша становится более гладкой, в том числе и за счет некоторого
углубления дефекта. Таким образом, данный участок меньше травмирует
ответную суставную поверхность, а также не остаются лоскуты, которые при
трении могут отрываться дальше, расширяя зону хондропатии. Кроме этого,
замечено, что механическое раздражение нижележащих слоев хряща
способствует некоторой активации его регенераторного потенциала. Такая
обработка дефекта в различных источниках именуется шейвингом.
артроскопическим дебридментом, механической хондропластикой или
шейверованием. Следует сразу отметить, что восстановление полноценного
гиалинового хряща невозможно. Все артроскопические манипуляции
направлены лишь на замедление дегенерации и уменьшение травматизации
окружающего хряща.
3-я степень - разволокнение хряща, распространяющееся более чем на
половину его глубины, образование глубоких трещин, лоскутных отслоений
(рис. 7.4). Основные причины такие же - первичная дегенерация хряща и
механические повреждения.
71
Рис. 7.4 Хондропатия внутреннего мыщелка бедренной кости 3-й степени
При хондропатии 3-й степени также применяется обработка дефекта
шейвером. Кроме того, ряд специалистов рекомендуют проводить термальную
хондропластику. Для этого применяют биполярные электрохирургические
устройства, работающие в режиме вапоризации, например «ARTHROCARE»
или «WIPER». Также можно использовать обработку участка гольмиевым
лазером (длина волны 2,1 рм, мощность 30 Вт, глубина проникновения не
превышает при этом 800 мкм).
4-я степень - это дефекты хряща с обнажением субхондральной кости
(рис. 7.5). Обширные участки хондропатии 4-й степени, как правило, являются
результатом дегенеративного процесса. Травматические дефекты 4-й степени
встречаются реже.
Рис. 7.5 Участок хондропатии 4-й степени на нагружаемой поверхности мыщелка
бедренной кости, отслойка прилежащих участков хряща
Выполняют удаление отслоившихся лоскутов специальными или
обычными кусачками и шейвером. На обнаженных участках субхондральной
кости выполняют микрофрактуризацию (рис. 7.6, 7.7) или фенестрацию
(рис.7.8).
72
Рис. 7.6 Инструмент для микрофракгуризации (ARTHREX)
Если дефект занимает большую площадь - диаметр более 30 мм,
другими словами занимает более 1/3 суставной поверхности мыщелка, то
прибегают к абразивной артропластике, либо применяют мозаичную пластику,
которая описана ниже. Методика абразивной пластики несложная -
шейверным ножом удаляют все остатки мягких тканей с данного участка
суставной поверхности, затем шишковидной шейверной фрезой на
субхондральной кости наносят кратерообразные углубления до достижения
сосудистой зоны (рис. 7.9).
в) г)
Рис. 7.7 Методика микрофракгуризации и результаты обработки дефекта хряща:
а) схема операции; б) дефект хряща; в), г) завершение микрофракгуризации
73
а) б)
в) г)
Рис. 7.8 Методика фенестрации и результаты обработки дефекта хряща:
а), б) дефекты хряща; в) фенестрация спицей; г) фенестрация шилом
Рис. 7.9 Абразивная артропластика: нанесение кратерообразных углублений
шишковидным буром в области хондропатии 4-й степени
Возникающее кровотечение приводит к образованию на поверхности
дефекта гематомы, которая в дальнейшем организуется. Таким образом,
дефект закрывается фиброзной тканью. При дегенеративной хондропатии
данный метод лечения является паллиативным, а при травматических
74
повреждениях может быть весьма эффективным. Известно, что
трансхондральные переломы хряща заживают в том случае, если повреждена и
подлежащая субхондральная кость, т.е. повреждение субхондральной кости
фрезой индуцирует регенераторные процессы как в кости, так и в
травмированном хряще.
Следует помнить, что визуально глубина дефекта может казаться
меньше, а лоскутные отслоения хряща могут не отставать от поверхности
мыщелка и имитировать нормальную хрящевую поверхность. Поэтому
область хондропатии необходимо всегда исследовать с помощью
артроскопического зонда для установления истинной глубины дефекта,
обнаружения скрытых отслоений и выработки адекватной тактики
артроскопического лечения.
Нельзя недооценивать самостоятельный лечебный эффект ирригации
полости сустава физиологическим раствором. В норме компоненты хрящевого
матрикса не имеют контакта с синовиальной жидкостью, что обеспечивает
покрывающей хрящ терминальной пленкой. При повреждении хряща
компоненты матрикса попадают в контакт с синовиальной жидкостью, в
результате чего возникает так называемая некоторыми авторами
аутосенсибилизация. Кроме этого, при дегенеративных изменениях
хондроциты начинают продуцировать аномальные компоненты матрикса,
обладающие аутоиммунными свойствами. Возникающее воспаление приводит
к выработке протеолитических ферментов, усугубляющих дегенерацию.
Ирригация сустава при артроскопии позволяет удалить из полости сустава не
только провоцирующие воспаление дегенерировавшие частицы хряща, но и
различные ферменты и цитокины. В результате существенно уменьшаются
болевой синдром и воспалительная симптоматика. Для проведения лечебной
ирригации требуются 3-5 л стерильного физиологического раствора.
Послеоперационное лечение
Сустав дренируют на сутки. В послеоперационном периоде с 1-х суток
начинают пассивные движения в суставе. Восстановление полного объема
движений не ограничивают. При дефекте в весонагружаемой зоне сустава
рекомендуется дозированная нагрузка в течение 4-х недель. Если дефект не
более 15 мм, то рекомендуется дозированная нагрузка до 20 кг, при большем
дефекте - 10 кг. Велотренажер без нагрузки ежедневно, со 2-й недели после
операции. В период с 5-й по 8-ю неделю постепенно восстанавливается полная
опороспособность конечности.
При микрофрактуризации надколенника опору на конечность не
ограничивают. Однако для ходьбы накладывают на 2 недели «брэйс» 5/0/15°.
Также проводят восстановление пассивного полного объема движений при
помощи мотошины, применяя обычный протокол - занятия каждые 6 часов по
30 минут.
Рефиксация костно-хрящевых фрагментов
Для успешной рефиксации костно-хрящевого фрагмента, который
полностью или частично отслоен, необходимыми условиями являются:
1) наличие специального инструмента и имплантатов для фиксации;
75
2) костно-хрящевой фрагмент должен быть цельный без значительных
дефектов и расслоения хряща.
На первом этапе проводят ревизию фрагмента на предмет его
интактности. Если фрагмент держится на мягкотканной «ножке», то ее
пересекают и проводят ревизию костного ложа. Если фрагмент крупный или
он расположен в плохо доступном для манипуляций месте, проводят
прицельную мини-артротомию. Костное ложе, к которому планируют
рефиксировать фрагмент, необходимо подготовить. Ложе обрабатывают
шейверным ножом - удаляют остатки хряща и мягкие ткани, затем шейверной
фрезой обрабатывают костное ложе до появления кровяной росы. В
заключение выполняют микрофрактуризацию. Другими словами, проводят
такую же процедуру, как описано в предыдущем разделе при обработке
дефекта хряща.
Е1а следующем этапе костно-хрящевой фрагмент устанавливают в
дефект и фиксируют его биоабсорбируемыми имплантатами. Одной из лучших
для фиксации костно-хрящевых фрагментов является система «Chondral Dart»
производства фирмы «Arthrex» (рис 7.10-7.13).
Рис. 7.10 Набор инструмента (а,Ь) и имплантат (с) «Chondral Dart»
производства фирмы «Arthrex»
Рис. 7.11 Биоабсорбируе.мые имплантаты
«Chondral Dart» для рефиксации
остеохондральных фрагментов
76
Рис. 7.12 После установки фрагмента его прижимают
специальным кондуктором к ложе в кости и засверливают каналы сверлами
Рис. 7.13 Поочередно удаляют сверла и вводят в каналы фиксирующие имплантаты
Сустав дренируют на одни сутки. В послеоперационном периоде с 1-х
суток начинают пассивные движения в суставе. На 2-е сутки разрешают
частичную нагрузку на конечность (10-15 кг). Проводят восстановление
пассивного полного объема движений при помощи мотошины, применяя
обычный протокол — занятия каждые 6 часов по 30 минут, ограничение
сгибания до 90°. Восстановление полного объема движений начинают не ранее
4-й нед. после операции. Рентгенологический контроль и МРТ через 4 нед.
77
после операции. Полную нагрузку на конечность разрешают через 6 нед. после
операции.
Мозаичная пластика
При дефектах хряща в настоящее время широко применяется
аутохондротрансплантация, которую часто называют мозаичной пластикой.
Данная методика предусматривает перемещение остеохондральных
фрагментов в виде цилиндров с поверхности мыщелков бедренной кости,
которая не участвует в артикуляции, в зону дефекта (рис. 7.14, 7.15).
Набор инструмента для аутохондротрансплантации включает:
1) трепаны для забора трансплантатов, которые называют донорскими;
2) трепаны для подготовки цилиндрического канала в дефекте для введения
трансплантата - реципиент-трепан; 3) измерители ширины дефекта и глубины
канала; 4) насадки для добивания трансплантата. В набор входит несколько
трепанов - от 3 до 10 мм с интервалом в 1 мм.
Рис. 7.14 По краям надколенника
расположены зоны мыщелков бедренной
кости, которые не участвуют в
артикуляции
Рис. 7.15 Донорские зоны мыщелков
бедренной кости, которые используют для
взятия трансплантатов
После осмотра дефекта хряща проводят измерение и оценку
возможности замещения его при помощи аутохондротрансплантации.
Выбирают трепан как можно большего диаметра, что обеспечивает большую
прочность и стабильность фиксации. Обычно на практике восстанавливают
дефекты, которые удается заместить тремя, реже четырьмя цилиндрами одного
диаметра. Идеальные результаты получаются при замещении небольших
дефектов, которые удается восстановить одним трансплантатом (рис 7.16,
7.17).
78
Рис. 7.16 Дефект хряща внутреннего
мыщелка бедренной кости до
аутохондротрансплантации
Рис. 7.17 Дефект хряща внутреннего
мыщелка бедренной кости через 1 год
после аутохондротрансплантации одного
цилиндра диаметром 10 мм
Оперативное вмешательство может быть проведено как под
артроскопическим контролем, так и путем миниартротомии. Влияние на
послеоперационный реабилитационный протокол применение артротомии не
оказывает.
Вначале под контролем артроскопа измеряют размер дефекта
(рис. 7.18). Пренебрегать этим этапом не следует, так как большое увеличение
на экране может ввести в заблуждение. После выбора диаметра трепана
проводят забор цилиндра по наружному краю латерального мыщелка (рис.
7.19). Забор трансплантата проводят всегда при разогнутом коленном суставе.
Это простое правило позволяет избежать использование артикулирующей
части хряща в качестве донорской зоны. Последующие этапы показаны на
рис. 7.20-7.27.
Рис. 7.18 Измерение дефекта Рис. 7.19 Забор трансплантата
79
Для забора трансплантата применяют трепан с обозначением «D»
(рис.7.19), что означает донорский. Трепан должен быть установлен таким
образом, чтобы по всему диаметру он касался поверхности хряща. Обращаем
внимание на строго перпендикулярное введение трепана к поверхности
мыщелка - после первого удара проверяют равномерность введения трепана по
всему диаметру, ориентируясь по кольцам разметки, нанесенным на его
поверхности.
Рис. 7.20 Этапы забора трансплантата
Рис. 7.22 Подготовка канала в дефекте для
пересадки цилиндра. Опять обращаем
внимание на строго перпендикулярное
введение трепана к поверхности мыщелка,
что контролируют по равномерности его
введения, ориентируясь по кольцам
разметки. Трепан в зоне реципиента вводят
на 4-5 мм мельче, чем в донорской
Рис. 7.21 Завершение вбивания трепана на
необходимую глубину. Обычно его вводят
на 15 мм. Затем вращающими движениями
трепан вместе с костно-хрящевым
цилиндром извлекают
80
Рис. 7.23 В зону реципиента вводят
измеритель, которые одновременно
является импактором и уплотняют канал
на глубину 1,0 мм меньше длины взятого
трансплантата
Рис. 7.24 Введение трансплантата.
Цилиндр вводят из донорского трепана при
помощи специальной направлявшей
канюли. При этом не добивают немного до
конца-0,5-1,0 мм
Рис. 7.26 Трансплантат полностью
добивают специальной насадкой, диаметр
которой больше диаметра трансплантата
Рис. 7.25 Трансплантат введен в донорский
канал, предстоит добивание
Рис. 7.27 Итоговый результат аутохондротрансплантации
81
Послеоперационное лечение
В послеоперационном периоде сустав дренируют на одни сутки. Со 2-х
суток начинают пассивные движения в суставе. Применяют мотошину по
обычному протоколу - занятия каждые 6 часов по 30 минут. Через 3 нед.
разрешается частичная нагрузка на конечность (10-15 кг). Восстановление
полного объема движений не ограничивают. Рентгенологический контроль и
МРТ проводятся через 8 нед. после операции. Полная нагрузка на конечность
разрешается через 6 нед. после операции.
Преимуществом данного метода является замещение дефекта
аутологичными трансплантатами. Методика дает очень плотную пресс-фит
посадку трансплантата, что обеспечивает хорошие результаты их перестройки.
При помощи этой методики замещают небольшие дефекты, образовавшиеся
после травматических повреждений или очагов остеохондропатии. Основным
недостатком большинство ортопедов признают ограниченные возможности
замещения дефекта большого размера.
Аутопластика дефекта мыщелка бедренной кости
При больших дефектах перспективным является применение
пломбировки дефекта аутокостным спонгиозным трансплантатом с закрытием
поверхности дефекта участком аутонадкостницы с передней поверхности
проксимального отдела большеберцовой кости (рис. 7.28-7.31).
Послеоперационное лечение
Сустав дренируют на 1-2 суток. В послеоперационном периоде с 1-х
суток начинают пассивные движения в суставе. Применяют мотошину по
обычному протоколу - занятия каждые 6 часов по 30 минут. Через 3 нед.
разрешается частичная нагрузка на конечность (10-15 кг). Восстановление
полного объема движений не ограничивают. Через 6 недель увеличивают
нагрузку на конечность до 30-40 кг. Рентгенологический контроль и МРТ
проводятся через 8 нед. после операции. Полная нагрузка на конечность
разрешается через 8 нед. после операции.
Данная методика обеспечивает худшие условия для восстановления
суставной поверхности по сравнению с мозаичной пластикой. В первую
очередь это обусловлено значительно меньшей стабильностью
аутотрансплантата. Во-вторых, суставная поверхность оказывается покрытой
не гиалиновым хрящом, как при мозаичной пластике, а плотной рубцовой
тканью. Преимуществом является возможность закрытия больших дефектов,
что не удается путем мозаичной пластики. Не последнюю роль играет
дешевизна метода за счет отсутствия необходимости применения
специального инструментария.
82
Рис. 7.28 Дефект обрабатывают до
здоровой кости, проводят
микрофрактуризацию
Рис. 7.29 На проксимальном отделе
большеберцовой кости выкраивают лоскут
надкостницы, под которым берут
аутотрансплантаты
Рис. 7.30 Дефект туго пломбируется
аутотрансплантатами, уплотняется
насадкой
Рис. 7.31 Сверху дефект покрывается
лоскутом надкостницы, который
пришивается по краям узловыми швами
(викрил 3/0)
Аллопластика дефектов хряща
Большие дефекты хряща мыщелков бедренной кости успешно
замещают аллотрансплантами. Для забора трансплантата используют
консервированный мыщелок бедренной кости из костного банка. Наибольший
успех приносит симметричный забор трансплантата из того же участка
консервированного мыщелка, который будет замещен пациенту. Подгонку
трансплантата можно проводить вручную, примеряя периодически его в
дефект. Наилучшие результаты дает применение одной из систем пресс-фитт
посадки аллотрансплантата (рис. 7.32), например фирмы «Arthrex».
83
Рис. 7.32 Определение размеров дефекта
Рис. 7.33 Введение направляющей спицы
в зону дефекта строго перпендикулярно
поверхности мыщелка
Рис. 7.34 Формирование цилиндрического
канала под посадку трансплантата
Рис. 7.35 Аллотрансплантат фиксируется
на специальном столике
84
Рис. 7.36 Трепаном соответствующего
диаметра проводится забор костно-
хрящевого цилиндра из аллотрансплантата
Рис. 7.37 Алл-цилиндр вводится в
подготовленный канал
Послеоперационное лечение
Послеоперационное ведение аналогично протоколу после мозаичной
пластики, за исключением сроков нагрузки на конечность. Сустав дренируют
на 1-2 суток. В послеоперационном периоде с 1-х суток начинают пассивные
движения в суставе. Применяется мотошина по обычному протоколу — занятия
каждые 6 часов по 30 минут. Через 3 нед. разрешается частичная нагрузка на
конечность (10-15 кг). Восстановление полного объема движений не
ограничивается. Полная нагрузка на конечность разрешается после МРТ-
контроля перестройки трансплантата, но не ранее 10 нед. после операции.
85
8. Патология синовиальной оболочки
Синовиальная оболочка в норме имеет гладкую поверхность, цвет
бледно-розовый, благодаря ее прозрачности хорошо виден неяркий, но
отчетливый сосудистый рисунок. Ворсины выражены только в области
синовиальной оболочки, покрывающей бедренную кость, там видны мелкие
густые нитевидные ворсины.
После острой травмы коленного сустава синовиальная оболочка
реагирует массивной гиперплазией синовиальной оболочки по бессосочковому
типу, кроме этого видна выраженная гиперемия с расширенной сосудистой
сетью. Лечебные мероприятия заключаются в промывании сустава, поиске
источника кровотечения с последующей его остановкой (биполярная или
монополярная коагуляция). Остальные лечебные манипуляции зависят от
характера нарушений, обнаруженных в суставе: повреждения менисков,
хряща, связочного аппарата.
В случае остеоартроза коленного сустава синовиальная оболочка
претерпевает изменения, которые всегда сочетаются с патологией суставного
гиалинового хряща. В этих случаях можно обнаружить признаки реактивного
синовита различной выраженности (рис. 8.1). Острый реактивный синовит,
который возникает при обострении остеоартроза, характеризуется умеренной
гиперплазией синовиальной оболочки с нерезко выраженной гиперемией. Со
временем при остеоартрозе, наряду с зонами гиперплазии синовиальной
оболочки, возникают участки ее атрофии с очаговым склерозом. Лечебные
мероприятия заключаются в удалении узлов, а также устранении причин
постоянного раздражения синовиальной оболочки. Часто таковыми являются
краевые остеофиты мыщелков бедренной кости, которые находятся в
постоянном контакте с синовиальной оболочкой и при движениях в суставе
раздражают ее. Также необходимо обратить внимание на медиальную
пателлярную и инфрапателлярную складки синовиальной оболочки,
гипертрофия которых приводит к болевому синдрому, разрушению суставного
хряща и сгибательной контрактуре коленного сустава. Нельзя упускать из
внимания и состояние жирового тела, так как при увеличении оно может
ущемляться при движениях между надколенником и блоком бедренной кости.
Достаточно специфичной является картина изменений синовиальной
оболочки при ревматоидном артрите (рис. 8.2). На ранней стадии
синовиальная оболочка умеренно гиперемирована с признаками значительной
гиперплазии и диффузной гипертрофии ворсин. Некоторые ворсины
достигают больших размеров. Тогда их называют гигантскими ворсинами.
Они имеют цилиндрическую или булавовидную форму. Сосудистый рисунок
на поверхности ворсин прослеживается с трудом. В полости сустава
обнаруживаются скопления фибрина в виде отложений на синовиальной
оболочке, имеющих формы тонких нитей или мелких хлопьев. В
последующем картина заболевания становится еще более специфичной, так
как появляется ревматоидный паннус, который наползает по краям на
хрящевую суставную поверхность.
86
Рис. 8.2 Изменения синовиальной
оболочки при раннем ревматоидном
артрите
Рис. 8.1 Умеренно выраженный
реактивный синовит на фоне
деформирующего остеоартроза
Сходная артроскопическая картина наблюдается в ряде случаев при
острых инфекционных артритах и в постинфекционном периоде (рис. 8.3). В
начальной стадии острой инфекционной эмпиемы коленного сустава имеет
место ярко выраженная гиперемия синовиальной оболочки с расширенными
сосудами, ворсины гипертрофированы, однако гиперплазия появляется не
сразу. Обращает на себя внимание выраженный отек синовиальной оболочки и
капсулы сустава, который является одним из наиболее патогномоничных
признаков острого инфекционного артрита. Кроме того, в суставе
обнаруживаются гнойный эксудат и большое количество фибрина. В
дальнейшем артроскопическая картина теряет свою специфику и уже через 6
мес. достаточно сложно по состоянию синовиальной оболочки
дифференцировать ревматоидный артрит и постинфекционные изменения
после перенесенного гнойного артрита. При давности заболевания
ревматоидным артритом свыше 1-2 лет ключевым дифференциальным
признаком является наличие ревматоидного паннуса.
Артроскопическая санация заключается в удалении отложений фибрина
и всех измененных участков синовиальной оболочки с помощью шейверной
фрезы. Обязательным является удаление гигантских ворсин с промыванием
сустава 5-20 л стерильного физиологического раствора. Если речь идет о
верифицированном ревматоидном артрите, то в первую стадию (по
классификации Е.Т.Склеренко. В.И.Стецула) показана тотальная
синовэктомия, которая может быть проведена при помощи артроскопии
шейверным ножом. При данной операции применяют два передних нижних
доступа и два задних, иногда возникает необходимость в дополнительном
верхнем наружном доступе. По ходу удаления синовиальной оболочки
периодически проводят гемостаз монополярным или биполярным
коагулятором. Его применение улучшает видимость в суставе и уменьшает
риск развития гемартроза в послеоперационном периоде. Одновременно
коагуляция обеспечивает деструкцию оставшихся на поверхности
патологически измененных тканей после резекции шейвером.
87
В результате достигается уменьшение болевого синдрома, купирование
воспалительных явлений и увеличение объема движений в суставе.
Установлению точного диагноза помогает биопсия синовиальной
оболочки с последующим гистологическим изучением. Для этого необходимы
специальные биопсийные щипцы. Материал берут в виде 2 объектов: 1) из
наиболее измененного участка; 2) на границе здоровой и измененной
оболочки. Для качественного сохранения синовиальной оболочки ее лучше
фиксировать в 70-градусном спирте, а не в формалине.
С прогрессированием ревматоидного артрита паннус все больше
разрушает суставной хрящ, а синовиальная оболочка в заворотах постепенно
склерозируется, число ворсин уменьшается, имеют место массивные
отложения фибрина, которые в ряде случаев могут затруднять осмотр сустава.
При псориатической артропатии, болезни Бехтерева и других системых
заболеваниях соединительной ткани артроскопические изменения похожи та
реактивный артрит, развившийся после инфекционного артрита (рис 8.3).
При обострении артрита любой этиологии картина острых реактивных
изменений затрудняет диагностику, поэтому необходимо провести биопсию.
При опухолевых процессах артроскопия является наиболее удобным
методом диагностики. За счет хорошей визуализации в ряде случаев диагноз
не требует гистологического подтверждения. Артроскопическая картина
достаточно четко позволяет поставить диагноз и дифференцировать узлы
ворсин синовиальной оболочки от пигментного вилло-нодулярного синовита.
Так, при пигментном вилло-нодулярном синовите (рис. 8.4) отмечаются
массивная гипертрофия синовиальных ворсин, имеющих уродливую форму,
неправильный рисунок патологических новообразованных сосудов. Весьма
характерен своеобразный ржавый цвет синовиальной оболочки,
обусловленный частыми кровоизлияниями.
Рис. 8.3 Изменения синовиатьной
оболочки при реактивном
постинфекционном синовите
Рис. 8.4 Изменения синовиальной
оболочки при пигментном вило-
нодулярном синовите
При синовиальном хондроматозе
коленного сустава визуализируются
множество мелких и крупных хондроматозных тел на концах
88
гиперплазированных ворсин и в толще синовиальной оболочки. Кроме этого,
конечно, обнаруживают и свободные тела в полости сустава.
Рис. 8.5 Изменения синовиальной
оболочки при вило-нодулярном
синовите
Рис. 8.6 Хондроматозное тело
Лечебная задача артроскопии при данном заболевании заключается в
удалении всех хондроматозных тел, патологически измененных участков
синовиальной оболочки с последующей коагуляцией ложе. Нельзя в данном
случае гарантировать отсутствие рецидива, так как синовиальная оболочка
регенерирует и пролиферативный процесс может начаться снова.
При подагрическом артрите наблюдается отложение кристаллов
мочевой кислоты на поверхности хряща, на синовиальной оболочке, на
менисках и суставном хряще. Отложения кристаллов имеют ярко-белый цвет и
мягкую консистенцию. Для гистологического исследования нужно взять
объект, содержащий кристаллические отложения.
При подагрическом артрите кристаллы, располагающиеся на суставном
хряще, могут быть легко отделены с помощью шейверной фрезы или кюретки
и удалены из полости сустава промывной системой. При этом можно
практически полностью удалить все отложения мочевой кислоты в суставе,
что приносит значительный положительный эффект, который не удается
достигнуть терапевтическими средствами.
В отличие от подагрического артрита, при хондрокальцинозе (рис. 8.7)
отложения кристаллов пирофосфата кальция имеют вид белых мелких и очень
плотных вкраплений. Они определяются как на поверхности суставного
хряща, в менисках, так и в синовиальной оболочке. В отличие от
подагрических отложений они не снимаются с суставного хряща, так как
врастают в толщу хрящевой ткани. При шейвировании они обнаруживаются в
более глубоких слоях суставного хряща. Поэтому удаление кристаллов из
суставного хряща при хондрокальцинозе является неэффективным.
89
Рис. 8.7 Отложения кристаллов пирофосфата кальция на
поверхности суставного хряща при хондрокальцинозе
В подавляющем большинстве случаев диагностическая тактика при
изменениях синовиальной оболочки носит не нозологический, а
синдромальный характер. То есть при обнаружении патологии проводят
анализ этих изменений по следующей схеме: 1) воспалительные или
невоспалительные; 2) если воспалительные, то инфекционные или
асептические; 3) если инфекционные, то специфические или неспецифические;
4) при асептическом воспалении обращают внимание на наличие
кристаллической артропатии, а также на присутствие фибрина и паннуса; 4)
если изменения невоспалительные, то проводят дифференциацию между
узловым ворсинчатым синовитом, пигментным узловым синовитом и другими
опухолями.
Лечебная тактика также может быть обоснованной на синдромальном
принципе. При наличии изменений в синовиальной оболочке возможно
проведение локальной синовэктомии, тотальной синовэктомии, а также
коагуляции измененных участков синовиальной оболочки. Остается только
определить показания к удалению измененной синовиальной оболочки.
Сначала приведем ситуации, когда оболочку лучше не трогать - реактивный
воспалительный процесс после острых травм, который характеризуется просто
гипертрофией ворсин в основном за счет их отека с полнокровием сосудов
ворсин. При тотальном пигментном вило-нодулярном синовите с толщиной
синовиальной оболочки в 5 мм и более показана артротомия с открытой
синовэкетомией. Если в суставе обнаружены ворсины длинной булавовидной
формы с извитой сосудистой сетью, когда их длина в несколько раз превышает
диаметр, то это участок вилло-нодулярного синовита. Такие узлы подлежат
удалению в обязательном порядке. Всегда удаляются участки гиперплазии
синовиальной оболочки, которые попадают при движениях между суставными
поверхностями. Это могут быть явления переднего синовита вдоль менисков
при остеоартрозе. Однако чаще разрастания синовиальной оболочки по
внутреннему краю надколенника попадают между ним и блоком бедренной
90
кости. Там же необходимо осмотреть медиальную пателлярную складку
коленного сустава, при уплотнении и увеличении которой имеет место боль,
псевдоблокады коленного сустава и постепенно изнашивается хрящ
внутреннего мыщелка бедренной кости в виде образования шлейф-синдрома.
При уплотнении и увеличении медиальной пателлярной складки показана ее
резекция. Также осматривают инфрапателлярную складку синовиальной
оболочки, которая располагается прямо перед передней крестообразной
связкой и имеет почти такое же направление. При увеличении
инфрапателлярной складки она может ущемляться между межмыщелковым
возвышением большеберцовой и межмыщелковой ямкой бедренной кости, что
вызывает болевой синдром и сгибательную контрактуру. В таком случае
инфрапателлярную складку удаляют.
Тотальная синовэктомия под артроскопическим контролем показана
при ревматоидном артрите. При подагрическом артрите удаляют только
измененные участки. При гнойном артрите удаляют нежизнеспособные
участки синовиальной оболочки, которые не имеют кровоснабжения, участки
некроза, а также участки синовиальной оболочки, с которых не удается снять
фибринозный налет.
В заключение подчеркиваем, что при любых изменениях синовиальной
оболочки следует взять биопсию, а резецированные участки всегда
направляются на гистологическое исследование.
91
9. Деформирующий остеоартроз
Остеоартроз коленного сустава, независимо от его этиологии - это
серьезная проблема, решение которой на современном этапе развития
ортопедии далеко неоднозначно. Одними из общепризнанных факторов
прогрессирования дегенеративных изменений в коленном суставе являются
биомеханические отклонения. Не последнюю роль играют травмы и
воспалительные процессы различной этиологии.
Артроскопия коленного сустава при остеоартрозе обладает
ограниченными возможностями. В ходе ревизии оцениваются суставные
поверхности в артикулирующей зоне, позиция надколенника, состояние
синовиальной оболочки, наличие внутрисуставных тел, состояние менисков и
связочного аппарата. Другими словами, в ходе артроскопической операции
проводится улучшение условий для артикуляции сустава. Одной из задач
является устранение сгибательной контрактуры коленного сустава за счет
удаления рубцовоизмененных складок синовиальной оболочки и остеофитов
переднего отдела сустава.
Процедура заключается в удалении свободных и прикрепленных на
ножке хондроматозных тел. Обязательно удаляются все участки измененной
синовиальной оболочки (узлы, гигантские ворсины, участки ворсинчато-
узлового перерождения). Обязательно оценивается состояние менисков,
складок синовиальной оболочки и их участие в артикуляции сустава.
Поврежденные фрагменты менисков удаляются. Увеличение
медиапателлярной и инфрапателлярной складок синовиальной оболочки также
препятствует нормальному функционированию сустава. Очень часто вокруг
инфрапателлярной складки имеет место разрастание фиброзной ткани. Эти
изменения локализуются в области межмыщелкового возвышения, заполняют
межмыщелковую ямку, что приводит к формированию сгибательной
контрактуры. Увеличенные складки и рубцовые ткани удаляются в ходе
артроскопии при помощи шейверных ножей с последующей обработкой
электрокоагулятором. При выявлении повреждения менисков показана их
парциальная резекция. Лечение поражений хряща описано выше в
соответствующей главе. Итогом артроскопии коленного сустава при
остеоартрозе является выбор правильного последующего лечения. Оно может
быть консервативным при сохраненном хрящевом покрове. При поражении
преимущественно медиального отдела можно ставить вопрос о
корригирующей остеотомии или монокондилярном эндопротезировании. При
тотальном поражении хрящевого покрова следует думать о тотальном
эндопротезировании. Общепринятая процедура - это одновременное
применение артроскопии и высокой корригирующей остеотомии
большеберцовой кости.
92
10. Восстановление передней крестообразной связки
Среди существующих методик восстановления передней
крестообразной связки на сегодняшний день достаточно трудно выбрать
«золотую середину». На фоне широкого выбора методов и рекомендаций в
руководствах, монографиях и журнальных статьях может запутаться не только
начинающий, но уже и опытный ортопед. Попробуем для начала внести
ясность, чем же отличаются различные методики.
Классификация методов восстановления передней крестообразной связки
I. По виду используемого трансплантата
I. I. Аутотрансплантаты
I. I. I. «Кость-связка-кость» - средняя треть собственной связки надко-
ленника
1. 1.2. «Семитрансплантат» - из сухожилий полусухожильной и нежной
мышц бедра
1. 1.3. Средняя часть сухожилия четырехглавой мышцы бедра
1.2. Аллострансплантаты
1.3. Искусственные материалы
2. По числу восстанавливаемых пучков связки
2.1. Однопучковые
2.2. Двухпучковые
3. По числу просверливаемых каналов в костях
3.1. Двухканальные
3.2. Трехканальные
3.3. Четырехканальные
4. По способу сверления каналов
4.1. Антероградный
4.2. Ретроградный
5. По инструменту для сверления каналов
5.1. Головчатые сверла
5.2. Корончатые фрезы
6. По способу фиксации трансплантатов
6.1. В бедренной кости
6.1.1. Интерферирующий винт
6.1.1.1. Титановый
6.1.1.2. Рассасывающийся
6.1.1.3. Рассасывающийся с трикальцийфосфатом или гидрокси-
апатитом
6.1.2. Переворачивающаяся пластина: «эндо-баттон»
6.1.3. «Пресс-фитт»
6.1.4. Трансфикс система
6.1.5. Ригидфикс система
6.1.6. Фиксация лигатур, которыми прошит трансплантат к корти-
кальному винту
6.2. В большеберцовой кости
6.2.1. Интерферирующий винт
93
6.2.1.1. Титановый
6.2.1.2. Рассасывающийся
6.2.1.3. Рассасывающийся с трикальцийфосфатом или гидрокси-
апатитом
6.2.2. Переворачивающаяся пластина: «эндо-баттон»
6.2.3. «Пресс-фитт»
6.2.4. Фиксация лигатур, которыми прошит трансплантат к корти-
кальному винту
Удовольствие от чтения этой классификации вряд ли получат много
читателей. Интерес она вызывает только у узкого круга специалистов,
постоянно занимающихся изучением проблемы восстановления передней
крестообразной связки. Однако перед изложением методик современных
операций хотелось бы резюмировать следующее. Исходя из такого
значительного числа вариантов восстановления передней крестообразной
связки, можно сделать заключение, что данная проблема еще далека от своего
окончательного решения. Год от года проходит эволюция технологии и
инструментального обеспечения. Появились работы, в которых авторы
описывают пресс-фит фиксацию семитрансплантатов из сухожилий. Методика
ретроградного сверления каналов уже успела завоевать своих сторонников.
Многолетняя дискуссия о том, в каких случаях нужно восстанавливать
переднюю крестообразную связку, а в каких - сустав без нее может нормально
функционировать, вряд ли оставляет равнодушными кого-либо из ортопедов.
Несмотря на такое «нагромождение», есть ряд моментов, остающихся за
пределами дискуссии. Во-первых - это изометрические точки для сверления
каналов. Во-вторых, фиксация трансплантата должна быть прочной и жесткой
(иногда говорят ригидной), что позволяет после операции не применять
длительной иммобилизации. В-третих - это срок лигаментации трансплантата,
который пока не удается сократить. Есть сведения пока только об
экспериментальных работах с применением морфогенетического протеина для
ткани связок. Таким образом, из всего многообразия методов, инструментов,
трансплантатов, как правило, выбирается несколько наиболее совершенных,
но в то же время удобных методик, которые в данный момент лучше всего
позволяют проводить оперативные вмешательства и добиваться наилучших
результатов лечения.
Оценку конечного результата восстановления передней крестообразной
связки чаще всего проводят по шкале «LK..D.C.» (International Knee
Documentation Committee)1. Для объективизации применяют также прибор
«КТ-1000», которым измеряют смещение голени в милимметрах по
отношению к бедру в горизонтальной плоскости (рис. 10.1, 10.2).
Перейдем к деталям методики. Вначале рассмотрим методики забора
аутотрансплантатов. Далее остановимся на методах сверления каналов в
костях, способах фиксации трансплантатов и протоколе послеоперационной
реабилитации.
1 Benedetto К..Р. Internationale Knieuntersuchungsbogen. Mitteilungen der Deutschsprachigen
Arbeitsgemeinschaft fur Arthroskopie (AGA).-1992.-N4.
94
Рис. 10.1 Общий вид антропометра КТ-1000 Рис. 10.2 Измерение переднего
перемещения голени при помощи КТ-1000
Шкала «I.K.D.C.» для оценки стабильности коленного сустава
Семь групп Четыре класса Класс группы 1
1 Субъективная оценка пациента А: нормаль- но В: почти нормаль- но С: ненор- мально D: существен- но ненор- мально □ □□□
Как вы оценивали по шкале от 0 до 3 свое состояние до операции □ 0 □ 1 □ 2 □ 3
Как вы оцениваете по шкале от 0 до 3 свое состояние в настоящее время □ 0 1 □ 2 □ 3
Если нормальное колено принять за 100%, как вы оцениваете оперированное %
2 Симптомы 2 I высокая активность II умерен- ная ак- тивность Ш небольшая активность IV пробле- мы в покое □ □□□
Боль □ □ □ □
Отек □ □ □ □
Проходят частично □ □ □ □
Проходят полностью □ □ □ □
3 Объем движений (от 0°) Оперированная сторона / / Противоположная сторона / / □ □□□
сгибание/разгибание
Дефицит разгибания □ <3° [ 3-5° □ 6-10° □ >10°
Дефицит сгибания □ 0-5° □ 5-15° □ 16-25° □ >25
4 Исследование связок
Тест Лахмана (25° сгибания) □ 1-2 мм ' 3-5 мм □ 6-10 мм □ > 10 мм
Конечная точка четкая нечеткая
Общая передне-задняя подвижность при сгибании 70° □ 1-2 мм □ 3-5 мм 6-10 мм □ > 10 мм
Задний ящик при сгибании 70° □ 1-2 мм □ 3-5 мм □ 6-10 мм □ > 10 мм
95
Медальная нестабильность (вальгусный тест) L 1-2 мм _ 3-5 мм _ 6-10 мм >10 мм □ □□□
Латеральная нестабильность (варусный тест) □ 1-2 мм Г 3-5 мм Z 6-10 мм >10 мм
Пивот-шифт Z слегка скользит выражен Z значи- тельный
Обратный пивот-шифт Z отриц. слегка скользит выражен Z значи- тельный
5 Состояние отделов сустава (пальпаторно) п п п п
Пателло-феморальная крепитация Z нет _ уме- ренная выра- женная
Медиальная крепитация нет _ уме- ренная _ выра- женная
Латеральная крепитация □ нет _ уме- ренная Z выра- женная
6 Рентгенография
Сужение медиальной щели _ нет : : < 50% Z > 50%
Сужение латеральной щели нет Z < 50% _ > 50%
Сужение щели пателло- феморального сустава нет : < 50% Z > 50%
7 Функциональные тесты J L i
Прыжки на одной ноге % от здоровой стороны _ 100-90% _90-76% Z. 75-50% _ < 50%
Итоговая оценка в среднем по всем 7 группам (для быстрой оценки используют 4 группы)
Класс группы определяет наихудший показатель в группе
“ Наивысший уровень активности, при котором проявляются симптомы
Забор трансплантата «Кость-Связка-Кость»
Данный траснплантат называют английской абревиатурой «ВТВ». Для
его забора используют центральную часть связки надколенника (1/3 по
ширине связки) с костными фрагментами на концах из нижнего полюса
надколенника и бугристости большеберцовой кости. Ширина такого
трансплантата составляет не менее 10-12 мм.
Существуют две модификации оперативного доступа для забора этого
трансплантата. В первом случае проводят прямой разрез по центру связки
достаточной длины для забора трансплантата. Обычно разрез начинают на
2 см ниже перехода связки в бугристость большеберцовой кости и ведут до
нижнего полюса надколенника. Уменьшение длины разреза возможно за счет
широкой отсепаровки кожи, что позволяет смещать крючками разрез вверх и
вниз. Кроме этого, при выпиливании фрагмента из нижнего полюса
надколенника, последний тянут за связку книзу, тем самым, выводя его в рану
(рис. 10.6). В любом случае отверстия для прошивания в костных блоках
лучше просверлить предварительно до их выпиливания (рис. 10.8, 10.10)
(диаметр сверла 1,7-2,0 мм). Вторая модификация оперативного доступа
предусматривает выполнение двух разрезов примерно по 2,0-2,5 см в местах
96
выпиливания костных блоков. Выкраивание сухожилия проводят подкожно
специальным ножом.
Появление второго способа связано со стремлением к минимизации
оперативной травмы и улучшению косметических результатов. У каждого
метода есть свои сторонники. Сравнить результаты достаточно сложно, так
как очень много зависит от оперативной техники и травматичности. Если
использовать широкую отсепаровку кожи для получения мобильности кожной
раны, то разрез получается не таким уж большим. Иногда удается взять
траснплантат из разреза в 4-5 см. Следующий существенный момент касается
препаровки тканей. Важно выделить перитендон и рассечь его на всем
протяженини связки. По окончании забора трансплантата перитендон
ушивают отдельным рядом швов. Особого внимания заслуживает способ
выделения костных блоков. Самым простым является выпиливание при
помощи осциллирующей пилы, которое проводят по специальному шаблону
или, что чаще, без такового (рис. 10.3-10.11). В результате получается костный
фрагмент треугольного или трапециевидного сечения. В последующем его
подгоняют под диаметр канала, который сверлят в кости. Для этого
используют специальный измеритель диаметра трансплантата (рис. 10.12).
Подгонка осуществляется кусачками, а завершают ее обычным костным
рашпилем. Более прецезионным методом является применение
полусферической фрезы, которая позволяет выпилить костный фрагмент
цилиндрической формы известного диаметра без травмы сухожильной его
части. Это особенно удобно при использовани «пресс-фитт» фиксации
трансплантата «кость-связка-кость» в бедренной кости, когда костный
фрагмент подгоняется под больший диаметр, чем просверлен канал (обычно,
костный блок - 9,5 мм, а канал сверлят сверлом 9 мм). В результате костный
фрагмент забивают в канал. Можно и без полусферической фрезы хорошо
обработать и подогнать костный блок под необходимый размер. Однако в этом
случае приходится выпиливать значительно больший костный фрагмент.
Соответственно, удлиняется и интраоперационное время подготовки
трансплантата.
После выделения трансплантата, костные блоки, как уже описано выше,
подгоняют под определенные диаметры каналов, которые сверлят в костях.
Если предполагается фиксация интерферирующими винтами, то костный блок
должен свободно проходить в канал, чтобы упростить процесс введения
трансплантата. Костные блоки прошивают через заранее просверленные
отверстия. Каждый блок прошивают двумя прочными лигатурами (например,
«FiberWire» №2).
В случае применения двухпучковой пластики крестообразной связки
один конец или весь трансплантат можно расщепить на два пучка. Это обычно
проводят сразу после забора до обработки костных блоков. При этом
отверстия для прошивания трансплантата сверлят также заранее с учетом
количества костных блоков. Можно использовать специальный кондуктор для
сверления отверстий в костных блоках, который имеется в наборе для
пластики крестообразной связки (рис. 10.7). В противном случае сверление
отверстий в свободном, небольшом по размеру, костном блоке будет
представлять технические трудности (рис. 10.11).
97
В заключение несколько слов об ушивании дефекта связки
надколенника. На этот счет есть два мнения. Ряд ортопедов ушивают две
оставшиеся порции связки. Другие операторы не ушивают связку и при
ультразвуковом исследовании и МРТ уже через 2-3 месяца после операции
отмечают заполнение дефекта прочной рубцовой тканью. Кроме того,
ушивание двух оставшихся порций собственной связки надколенника
приводит к небольшому низведению надколенника. Обязательно ушивается
перитендон, который, как было описано выше, необходимо выделить до
выкраивания трансплантата.
Рис. 10.3 Вначале выпиливается костный
блок в бугристости большеберцовой кости
Рис. 10.4 Трансплантат выкраивается
Рис. 10.5 Схема забора трансплантата. Для
удобного заклинивания на бугристости
большеберцовой кости костный блок
выпиливается с расширением в дистальном
направлении
до нижнего полюса надколенника
Рис. 10.6 Костный блок отделен от
большеберцовой кости. Трансплантат
натянут и нижний полюс надколенника
выведен в рану. Осциллирующей пилой
выпиливается костный блок с нижнего
полюса надколенника
98
Рис. 10.7 Кондуктор для сверления
отверстий в костных блоках после их
отделения
Рис. 10.9 Для удобства ряд ортопедов
прошивают первый фрагмент сразу
после выделения. Однако, на наш
взгляд, это затрудняет последующую
его подгонку под необходимый размер
Рис. 10.8 Кондуктор для забора костных
блоков и сверления в них отверстий до
выпиливания
Рис. 10.10 Выпиливание костного блока по
шаблону. Устанавливают кондуктор на место
забора трансплантата, засверливают и
оставляют две шпильки. Осциллирующей
пилой выпиливают по кондуктору костный
блок. Кондуктор снимают и отделяют блок
остеотомом
Рис. 10.11 Трансплантат выделен, концы
прошиты. Измерение длины трансплантата и
длины костных блоков
Рис. 10.12 Проверка диаметра
трансплантата
99
Забор сухожилий полусухожильной и нежной мышц
Данный трансплантат называют английской абревиатурой «STG». Для
его подготовки используются сухожилия полусухожильной и нежной мышц.
Забор проводится специальным инструментом, который называется
«стриппер» (рис. 10.20-10.22). После отсечения удаляются остатки мышц и
каждое из сухожилий складывают петлей вдвое. Подготовка трансплантата
заключается в прошивании концов сухожилия, маркировке и преднатяжении
(8 минут, 8 кг) на специальном столике, который называют рабочей станцией.
Применяют прочные лигатуры (например «FiberWire» №2).
Рис. 10.13 Схема разреза кожи. Разрез на
коже вертикальный. Пальпаторно находят
сухожилия. Апоневроз разрезается по ходу
сухожилий, между ними. Разрез кожи
выполняется с учетом того, чтобы в
последующем через него сверлить канал в
большеберцовой кости
Рис. 10.14 Выделение сухожилий проводят
при помощи диссектора. Заводят под них
держалки, обычно для этого применяют
дренажные трубки. Первое сухожилие
отсекается от дистального места
прикрепления и захватывается зажимом
Рис. 10.15 Схема разреза кожи. Рядом
помечена связка надколенника
Рис. 10.16 Выделение сухожилия
диссектором
100
Рис. 10.18 По окончании забора обоих
сухожилий апоневроз ушивают
викриловыми швами (2/0)
Рис. 10.17 На сухожилие надевается
«стриппер», который продвигают по ходу
при постоянном натяжении сухожилия. По
достижению мышцы он отрезает часть
мышечного брюшка и сухожилие
извлекается внаружу
Рис. 10.19 Фиксация сухожилия на
держалке
Рис. 10.20 «Стриппер» фирмы
«ARTHREX»
101
Рис. 10.21 «Стриппер» фирмы«АИТНИЕХ».
Выпускается двух диаметров 5 и 7 мм. У
крупных пациентов иногда нужен
«стриппер» диаметром 7 мм
Рис. 10.22 Оригинальный «стриппер»
фирмы «ARTHREX», который
надевается на сухожилие без отсечения
его от места дистального прикрепления.
Рекомендуем как наиболее удобный
инструмент для забора трансплантата
Рис. 10.23 Сухожилие выделено и взято на
держалку
Рис. 10.24 После отсечения при помощи
грасперного зажима сухожилие
проведено в «стриппер»
Рис. 10.25 Применение «стриппера»,
который одевается на сухожилие без его
предварительного отсечения
Рис. 10.26 «Стриппер» продвигают по
ходу сухожилия при постоянном
натяжении сухожилия за держалку
102
Рис. 10.27 Первое сухожилие отсечено от
мышцы
Рис. 10.28 «Стриппер» одевается на второе
сухожилие
Рис. 10.29 Оба сухожилие отсечены от
мышечных частей
Рис. 10.30 Рана затампонирована
Рис. 10.31 Обычный набор для подготовки
семитрансплантата: рабочая станция,
измеритель диаметра, маркер, линейка, нитки.
Рис. 10.32 Удаление остатков мышцы
с сухожилия
иглодержатель
103
Рис. 10.33 Измерение длины сухожилий
разметка середины сухожилия, а также
отметка по 30 мм на каждом конце для
Рис. 10.34 Начало прошивания сухожилий
прошивания
Рис. 10.35 Закрепление лигатуры на одном Рис. 10.36 Проверка диаметра
конце сухожилия четко посередине
трансплантата
Рис. 10.37 Прошивание сухожилий Рис. 10.38 Пример шва для сухожилия
104
Рис. 10.39 Трансплантат закрепляют на
рабочей станции для натяжения
(8 кг, 8 мин)
Рис. 10.40 Все концы сухожилий прошиты,
проведена маркировка 30 мм
проксимального конца трансплантата
Рис. 10.41 Проксимальный конец
трансплантата лучше также прошить,
чтобы не было перекручивания пучков при
фиксации интерферирующим винтом
Рис. 10.42 Трансплантат перед введением в
сустав
Обычно трансплантат готовят одновременно с подготовкой каналов для
его проведения в бедренной и большеберцовой костях. То есть, оператор
продолжает артроскопический этап операции, а ассистент параллельно
обрабатывает, прошивает, измерят и натягиваает трансплантат. Это позволяет
сэкономить время.
Забор центральной части сухожилия четырехглавой мышцы
бедра
Разрез начинают от верхнего полюса надколенника и ведут вверх на
5-6 см. Выделяют сухожилие четырехглавой мышцы. Вырезают скальпелем
среднюю часть сухожилия шириной не менее 12 мм. Прорезают сухожилие
насквозь от надколенника кверху до окончания сухожильной части. Для
выделения проксимального отдела трансплантат натягивают за сухожилие и
105
смещают его в рану, что позволяет сэкономить длину доступа. Есть два
способа взятия трансплантата: 1) без костного фрагмента; 2) с костным
фрагментом. При желании трансплантат можно расщепить на два пучка.
Рис. 10.43 Схема разреза для забора
трансплантата
Рис. 10.44 Скальпелем выделяют среднюю
часть сухожилия четырехглавой мышцы
бедра
Рис. 10.46 Трансплантат без костного
фрагмента прошивают с двух сторон
нитями
Рис. 10.45 Дистальный конец сухожилия
поднимают от надколенника и выделяют
вверх до окончания сухожильной части,
подтягивая сухожилие в рану за уже
выделенную часть трансплантата
106
Рис. 10.47 При необходимости
выпиливают костный фрагмент
с верхнего полюса надколенника
Рис. 10.49 При необходимости
можно трансплантат расщепить
на два пучка
Рис. 10.48 Далее выделяют трансплантат
как обычно до окончания сухожильной
части
Рис. 10.50 Место забора
трансплантата ушивают
Подготовка канала в бедренной кости
На следующем этапе обычно готовят канал в бедренной кости. Для
качественной работы нужно иметь канюлированную дрель. Сразу необходимо
отметить, что мы является сторонниками одноканальной пластики передней
крестообразной связки. Для создания двух пучков мы применяем расширение
бедренного канала с последующим введением рассасывающегося
интерферирующего винта между пучками трансплантата. Это позволяет
107
выделить два пучка новой связки без значительной потери прочности
крепления и прочности восстановленой связки (рис. 10.66).
На первом этапе, который начинается паралелльно с подготовкой
трансплантата, проводится пластика межмыщелкового промежутка. А именно
удаляется рубцовая ткань с внутренней поверхности наружного мыщелка
бедренной кости - со стороны межмыщелковой ямки. Это зона, в которой
будет сверлиться канал и в последующем крепиться трансплантат (рис. 10.52).
Далее определяется место сверления канала на основании известных схем
(рис. 10.53) при помощи специального бедренного кондуктора. В арсенале
несколько кондукторов, каждый из которых предназначен для подготовки
канала определенного диаметра (рис. 10.55). Известны две техники подготовки
бедренного канала в зависимости от способа введения бедренного кондуктора.
Первый «антеромедиальный» способ заключается в проведении кондуктора и,
в последующем, сверлении канала через нижнемедиальный доступ, то есть над
мыщелками большеберцовой кости (рис. 10.56). Второй - это
«транстибиальный» способ, когда кондуктор и далее направляющая спица,
каннюлированное сверло проводятся через канал, просверленный в
большеберцовой кости (рис. 10.64).
Существуют сторонники обоих техник. Единственным преимуществом
«транстибиальной» методики является отсутствие дополнительной
травматизации кожи и капсулы сустава в области нижнемедиального доступа.
При подготовке канала «антеромедиальным» способом через
нижнемедиальный доступ у оператора больше возможностей по смещению
места сверления канала. Это позволяет очень точно позиционировать точку
прекрепления трансплантата к бедренной кости. Для успешного
осуществления этого метода необходимо сильно согнуть ногу в коленном
суставе, под углом не менее 110° (рис. 10.58). Важным моментом является
технология подготовки канала. Вначале выбирают диаметр канала, который
сообщает ассистент, готовящий трансплантат. Берут бедренный кондуктор,
соответствующий диаметру канала. Проводят по нему направляющую спицу.
Головчатое сверло используют диаметром на 2-3 мм меньше выбранного
диаметра канала (рис. 10.59). Сверлят, обычно, на глубину 35мм, ориентируясь
на линейку сверла во время остановок дрели. До необходимого диаметра канал
доводят при помощи расширителей, которые вбивают по направляющей спице
до упора (рис. 10.61-10.63). В заключение в ушко направляющей спицы
заправляют концы лигатуры (прочная нить для проведения трансплантата,
например FiberWire №2 или Etibond №2). Длина лигатуры должна быть не
менее 1,5 м, чтобы вдвое ее было достаточно для удобной работы (рис. 10.71,
10.72). Концы протягивают через бедренную кость внаружу, а петлю
оставляют внизу. После сверления канала в большеберцовой кости петлю
протягивают через этот канал крючком из полости сустава внаружу и в нее
заводят лигатуры, которыми прошит трансплантат.
Несколько слов о двухпучковой пластике. Наиболее простой способ
восстановления двух пучков передней крестообразной связки возможен при
использовании трансплантата из сухожилий - «STG». На заключительном
этапе подготовки канала в бедренной кости его расширяют в стороны
специальным расширителем (рис. 10.60) на глубину около 10 мм (по метке на
108
расширителе). Расширение проводят в направлениях анатомического
прикрепления связки (рис. 10.81, 10.82). Далее методика подразумевает
применение рассасывающегося интерферирующего винта, который вводят
между пучками трансплантата. При этом винт раздвигает пучки в направлении
расширенного канала, формируя два пучка новой связки (рис. 10.66). Данная
методика сочетает в себе простоту и малотравматичность с высокой
прочностью первичной фиксации интерферирующим винтом.
Рис. 10.52 После выполнения
артропластики межмыщелковой ямки.
Внутренняя стенка наружного мыщелка
бедренной кости полностью освобождена
от рубцовой ткани до кости. Четко виден
задний край мыщелка, на который
устанавливают бедренный кондуктор
Рис. 10.51 Отсутствует передняя
крестообразная связка
Рис. 10.53 Типичная изометрическая точка
для проведения трансплантата на
наружном мыщелке бедренной кости
Рис. 10.54 Широко известная схема
определения точки крепления передней
крестообразной связки
109
Рис. 10.55 Кондуктор для сверления канала
в бедренной кости. Выпускается
нескольких размеров в зависимости от
необходимого диаметра канала для
введения трансплантата. Типоразмеры
рассчитаны таким образом, чтобы задняя
стенка канала была толщиной 2 мм
Рис. 10.56 Применение бедренного
кондуктора через нижний медиальный
доступ. По канюлированному кондуктору
проводят направляющую спицу. Затем по
спине сверлят канал в кости головчатым
сверлом
Рис. 10.58 Сверление по направляющей
спице головчатым сверлом канала в
бедренной кости. Глубина канала обычно
составляет 35 мм. Диаметр сверла
выбирают на 2-3 мм меньше необходимого
Рис. 10.57 Схема правильной установки
бедренного кондуктора
диаметра канала
ПО
Рис. 10.59 Внешний вид головчатого
сверла, применяемого для сверления
канала в кости при операции по пластике
передней крестообразной связки
Рис. 10.60 Специальные расширители,
применяемые для расширения канала в
бедренной кости для создания двух пучков
трансплантата
Рис. 10.61 Для завершения обработки
канала применяются расширители стенок,
которые действуют по принципу импакции
костной ткани. Импакторами расширяют
канал до необходимого диаметра
Рис. 10.62 Набор расширителей разного
размера. Применение расширителей
увеличивает прочность первичной
фиксации трансплантата и уменьшает риск
расширения канала, которое встречается
после восстановления связки и в ряде
случаев приводит к рецидиву
нестабильности
111
Рис. 10.64 Второй метод подготовки
бедренного канала. Кондуктор и затем
сверло вводят через канал в
большеберцовой кости
Рис. 10.63 Расширители канала (крупный
план). Они также работают по
направляющей спице
Рис. 10.65 Схема анатомии мест
прикрепления передней крестообразной
связки, позволяющая ориентироваться при
выборе точки сверления канала
Рис. 10.66 Расширение каналов при
помощи расширителей, показанных на
рис. 10.60, позволяет выполнить
восстановление двух пучков передней
крестообразной связки. При этом
рассасывающийся интерферирующий винт
раздвигает пучки трансплантата в стороны
112
Рис. 10.67 Бедренный кондуктор
установлен в изометрическую точку.
Направляющая спица введена через
кондуктор и начала входить в кость
Рис. 10.68 Направляющая спица введена в
бедренную кость. Бедренный кондуктор
удален из сустава
Рис. 10.69 На спицу надето
канюлированное головчатое сверло.
Начато сверление канала в бедренной
кости. Сверление останавливают и смотрят
на разметку сверла, контролируя глубину
Рис. 10.70 Канал в бедренной кости
подготовлен
113
Рис. 10.71 Проведение лигатуры в
подготовленный канал при помощи спицы.
Концы лигатуры вводят в ушко спицы, а
петлю оставляют снизу, чтобы было удобно
в нее вставлять лигатуры, которыми
прошит трансплантат
Рис. 10.72 Лигатура проведена через
бедренный канал внаружу
Для иллюстрации внутрисуставной картины по ходу операции
приводим следующие фотографии.
Рис. 10.73 Передняя крестообразная связка Рис. 10.74 Культя поврежденной передней
полностью отсутствует крестообразной связки
114
Рис. 10.76 Остановка кровотечения
коагулятором
Рис. 10.75 Пластика внутренней
поверхности наружного мыщелка
бедренной кости фрезой. Углублением
отмечена точка для сверления канала
Рис. 10.78 Определение глубины канала в
большеберцовой кости по разметке
на сверле
Рис. 10.77 Проведение направляющей
спицы
Рис. 10.79 Подготовленный канал после Рис. 10.80 Определение глубины канала
сверления, перед расширением в большеберцовой кости по разметке на
расширителе
115
Рис. 10.81 Расширение специальным
инструментом отверстия в бедренной
кости для создания двух пучков передней
крестообразной связки
Рис. 10.82 Отверстие после расширения.
Далее при помощи спицы в канал
протягивают лигатуру
Рис. 10.83 Лигатура проведена в
бедренный канал. Следующий этап -
подготовка канала в большеберцовой
кости
Подготовка канала в большеберцовой кости
При пластике передней крестообразной связки семитрансплантатом для
сверления канала используется разрез, выполненный для забора
трансплантата. При применении трансплантата «кость-связка-кость» также
используют кожный разрез - необходимо крючком оттянуть нижний угол раны
и заправить в него кондуктор. Положение щупа в суставе определяется по
схеме, приведенной на рис. 10.84. По кондуктору проводится направляющая
спица, кондуктор снимают (рис. 10.87, 10.90). По спице головчатым сверлом,
диаметр которого соответствует трансплантату, готовят канал (рис. 10.88). Для
защиты сустава в него вводится ложка которую одевают на вершину
направляющей спицы (рис. 10.89).
Существует другая техника подготовки канала в большеберцовой кости
с применением корончатой полой фрезы, которая позволяет получить
116
аутокостный трансплантат в виде цилиндра. Его обычно применяют для
заполнения дефектов надколенника и большеберцовой кости, которые
образуются после взятия трансплантата «кость-связка-кость». При пластике
трансплантатом из сухожилий полусухожильной и нежной мышц (STG)
костный трансплантат нужен только в случае, когда фиксация осуществляется
за счет лигатур, которыми прошит трансплантат. Так называемая методика с
фиксацией трансплантата в бедренной кости при помощи
переворачивающейся пластины, которую называют «эндо-баттон»
(рис. 10.118-10.127), а в большеберцовой кости лигатуры привязывают к
специальной шайбе или головке кортикального винта. В этом случае цилиндр
распиливают вдоль осциллирующей пилой и заполняют просвет между
траснплантатом связки и стенками канала, то есть уплотняют трансплантат.
После подготовки канала в большеберцовой кости через него крючком
извлекают внаружу лигатуру, проведенную ранее в бедренный канал.
Рис. 10.84 Схема выбора места выхода канала
в большеберцовой кости
Рис. 10.86 Универсальный кондуктор
«ARTHREX», который может
использоваться как для пластики передней,
так и задней крестообразной связки.
Конструкция позволяет менять щупы и
угол сверления
Рис. 10.85 Кондуктор для подготовки
большеберцового канала при пластике
передней крестообразной связки
117
Рис. 10.87 Применение большебер-
цового кондуктора. По кондуктору
проводят направляющую спицу
Рис. 10.88 По спице канюлированным
сверлом сверлят канал необходимого
диаметра
Рис. 10.89 Для защиты сустава вершину
спицы закрывают ложкой
Рис. 10.90 Кондуктор фирмы «ARTHREX»
- один из наиболее удобных
118
Рис. 10.91 Установка большеберцового
кондуктора
Рис. 10.92 Установка большеберцового
кондуктора
Рис. 10.93 Щуп большеберцового
кондуктора установлен в типичной точке и
проведена направляющая спица. Рядом
видна лигатура, проведенная в бедренный
Рис. 10.94 Кондуктор удален. Далее по
спице сверлом сверлится канал
канал
Существует методика подготовки большеберцового канала при помощи
канюлированной корончатой полой фрезы, которая позволяет получить
аутокостный трансплантат (рис. 10.96). Фреза имеет форму полого цилиндра,
который вырезает цилиндр из костной ткани известного диаметра. При
подготовке канала корончатой фрезой необходимо помнить, что для
свободного извлечения трансплантат должен быть польностью отсечен от
мягких тканей в области межмыщелкового возвышения. В противном случае
его будет трудно извлечь вместе с фрезой. То есть, когда фреза вышла в
области межмыщелкового возвышения, нужно проследить, чтобы она
полностью отсекла не только кость, но и мягкие ткани
119
Рис. 10.95 Сверление канала головчатым
канюлированным сверлом по
направляющей спице. Стандартная,
наиболее широко применяющаяся
методика
Рис. 10.96 Сверление канала корончатой
фрезой по направляющей спице.
Методика, альтернативная применению
сверла и позволяющая получить
аутокостный трансплантат
цилиндрической формы
Проведение и фиксация трансплантата
По лигатуре заводят трансплантат снизу вверх. Вначале за лигатуру
протягивают нити, которыми прошит конец трансплантата. Далее за
проведенные нити снизу вверх протягивется трансплантат.
Фиксация трансплантата «кость-связка-кость» проводится двумя
основными способами. Во-первых, это «пресс-фитт» фиксация. Как было
описано выше, костный фрагмент трансплантата, который планируется
фиксировать в бедренной кости, обрабатывается рашпилем до диаметра на
0,5 мм больше диаметра канала в бедренной кости. В обязательном порядке
маркируют фломастером переднюю поверхность трансплантата. При введении
костный блок за нитку подтягивается к входу в канал в бедренной кости. Через
нижнемедиальный доступ вводят цилиндрическую насадку диаметром 5 мм и
добивают трансплантат в канал. В большеберцовой кости второй костный блок
фиксируется интерферирующим винтом. Если не планируют «пресс-фитт»
фиксацию, то лучше всего фиксировать трансплантат интерферирующими
рассасывающимися винтами как в бедренной, так и в большеберцовой костях
(рис. 10.102). Чаще всего для фиксации в бедренной кости применяется винт
длиной 23 мм, диаметром 7 или 8 мм. В большеберцовой кости применяются
более длинные винты - 30 мм. диаметрами 8 или 9 мм. Вполне возможно
фиксировать трансплантат «кость-связка-кость» и титановыми
интерферирующими винтами, что дешевле. Однако опыт применения
титановых интерферирующих винтов показал ряд осложнений, связанных с
расшатыванием винта в бедренной кости. В этом случае винт удаляют под
120
контролем артроскопа. Трансплантат из сухожилий (STG) фиксируют только
рассасывающимися винтами.
Рис. 10.98 Трансплантат «кость-связка-
кость» введен в каналы. Направляющая
спица для введения интерферирующего
винта введена в бедренный канал
Рис. 10.97 Каналы в большеберцовой и
бедренной костях готовы для проведения
трансплантата
Рис. 10.99 Интерферирующий
рассасывающийся канюлированный винт
для фиксации трансплантата
крестообразной связки
Рис. 10.100 Интерферирующий
рассасывающийся канюлированный винт
надет на специальную канюлированную
отвертку
121
Рис. 10.101 Фиксация трансплантата в
бедренной кости интерферирующим
винтом
Рис. 10.102 Фиксация трансплантата
«кость-связка-кость» интерферирующими
рассасывающимися винтами
Рис. 10.103 Трансплантат из сухожилий
«STG» проведен в сустав. Проводится
фиксация интерферирующим рассасы
вающимся винтом
Рис. 10.104 В бедренной кости
трансплантат «STG» зафиксирован
интерферирующим
рассасывающимся винтом
122
Рис. 10.106 Трансплантат введен в
бедренный канал. Метка показывает
глубину введения трансплантата в канал
(обычно 30 мм).
Рис. 10.105 Трансплантат прошел снизу
через большеберцовый канал в сустав
Рис. 10.108 Введение интерферирующего
рассасывающегося винта
Рис. 10.107 Введена направляющая спица
для интерферирующего рассасывающегося
винта
Рис. 10.109 Проверка натяжения
трансплантата крючком
Рис. 10.110 Внешний вид
семитрансплантата после фиксации
123
Рис. 10.111 Трансплантат за лигатуру
проводят снаружи через большеберцовый
канал в сустав и далее в бедренный канал
Рис. 10.112 Введение интерферирующего
винта для фиксации трансплантата в
бедренной кости
Рис. 10.113 За счет расширения
канала в бок образовались два
Рис. 10.114 Фиксация трансплантата в
большеберцовой кости интерферирующим
рассасывающимся винтом
пучка связки
Рис. 10.115 Фиксация трансплантата в
большеберцовой кости интерферирующим
рассасывающимся винтом
Рис. 10.116 Дренирование сустава через
наружный доступ и ушивание ран
124
Известны недорогие и вместе с тем очень эффективные технологии
фиксации трансплантата из сухожилий (STG) путем крепления лигатур,
которыми прошиты концы трансплантата. Самым дешевым является
следующий способ. Около мест выхода нитей из бедренной и большеберцовой
костей вкручивают кортикальные винты. За головки этих винтов завязывают
лигатуры. Вначале фиксируют трансплантат к бедренной кости, затем его
натягивают и фиксируют к большеберцовой кости. Эта методика имеет ряд
небольших недостатков. Во-первых, необходим дополнительный разрез для
вкручивания винта по наружной поверхности бедренной кости (над краем
мыщелка). Во-вторых, кортикальные винты в большинстве случаев
необходимо удалять. Удобной является фиксация трансплантата в бедренной
кости при помощи переворачивающейся пластины - «эндо-баттон» (рис.
10.118). Данный имплантат изготовлен из титана, поэтому обычно не
удаляется. Пластина фиксируется прочной лигатурой вдвое к трансплантату
через два средних отверстия. В крайние отверстия продеваются две крепкие
нити разного цвета для проведения пластины (рис. 10.117). Как обычно
заводят трансплантат через большеберцовый канал в сустав и далее в
бедренный канал. При этом сильнее тянут только за одну нить, которая
проведена в одно из крайних отверстий пластины. Пластина разворачивается
по ходу канала и свободно проходит через сустав, выходит на наружную
поверхность бедренной кости. В этот момент натягивают вторую нить,
поворачивая пластину поперек канала (рис. 10.119-10.127). Таким образом,
пластина фиксирует трансплантат. Для того чтобы пластина свободно прошла
через бедренный канал, после обычной подготовки его продлевают насквозь
«спонгиозным» сверлом до наружной поверхности бедренной кости. Далее
измерителем определяется длина канала от начала его на внутренней
поверхности наружного мыщелка бедренной кости до его выхода на наружной
поверхности бедренной кости. Для фиксации трансплантата необходимо
соблюсти длину лигатур, которыми он прошит. Методика определения длины
трансплантата при использовании переворачивающейся пластины показана на
рис. 10.117. Трансплантат должен войти в бедренный канал на 35 мм, а после
переворота пластины и фиксации он отодвинется назад на 10 мм. То есть
25 мм трансплантата будет оставаться в костном канале.
Рис. 10.117 Определение длины лигатуры до
переворачивающейся пластины. Длина лигатур от
конца трансплантата до пластины равна длине канала
в бедренной кости за вычетом 25 мм, на которые
трансплантат должен войти в бедренную кость
Рис. 10.118
Переворачивающаяся пластина
крупным планом
125
Рис. 10.119 Введение пластины с
трансплантатом в большеберцовый канал.
Натяжение за белую нить
Рис. 10.120 Проведение пластины в
бедренный канал. Натяжение за белую
Рис. 10.121 Переворот пластины.
Натяжение за зеленую нить
нить
Рис. 10.122 Пластина вышла за пределы
канала. Натяжение за белую нить
Рис. 123 Переворот пластины. Натяжение
за зеленую нить
Рис. 10.124 После фиксации обе нити
выдергивают
126
Рис. 10.125 Натяжение дистального конца
трансплантата
Рис. 10.126 Завязывание лигатур на
специальной шайбе, которая закрывает
канал в большеберцовой кости
Рис. 10. 127 После завязывания шайбу поворачивают для увеличения
натяжения трансплантата
Контроль положения трансплантата после операции
Рентгенологический контроль после операции дает возможность
оценить правильность направления каналов и их места выхода на поверхности
бедренной и большеберцовой костей (рис. 10.128-10.131). На рентгенограмме
видны все металлические имплантаты, которыми фиксируют трансплантат.
Рентгенография через 4 мес. после операции позволяет косвенно судить о
лигаментации трансплантата крестообразной связки по уплотнению стенок и
отсутствию расширения каналов. Получить сведения об интеграции
трансплантата с костью можно при помощи магниторезонансной томографии.
Правда, последняя затруднена при наличии металлических имплантатов. Если
применены рассасывающиеся фиксаторы, то можно без проблем наблюдать за
состоянием трансплантата в динамике.
127
Рис. 10.129 Ренгенограмма после пластики
трансплантатом «кость-связка-кость» с
фиксацией интерферирующими
Рис. 10.128 Рентгенограмма после
пластики трансплантатом из сухожилий
(STG) с фиксацией лигатурами к
кортикальным винтам
Рис. 10.130 Ренгенограмма после
аутопластики трансплантатом из
сухожилий (STG) с фиксацией лигатурами
к переворачивающейся пластинке в
бедренной кости и к кортикальному
винту на большеберцовой кости
титановыми винтами
Рис. 10.131 Рентгенограмма коленного
сустава после аутопластики передней
крестообразной связки трансплантатом из
сухожилий (STG) с фиксацией
интерферирующими рассасывающимися
винтами
Рис. 10.132 МРТ после пластики передней крестообразной связки с фиксацией
трансплантата интерферирующими рассасывающимися винтами
128
Рефиксация поврежденной передней крестообразной связки
под артроскопическим контролем
При повреждении передней крестообразной связки в ряде случаев
остается достаточно большая культя. Это имеет место при отрыве в
проксимальном отделе. При проведении артроскопии в раннем периоде после
травмы можно рефиксировать культю к мыщелку бедренной кости.
Описанные ранее методики трансоссального шва достаточно неудобные и
сложные для клинического применения. Наиболее эффективным способом
рефиксации связки является ее пришивание к якорным фиксаторам,
введенным в точку крепления заднелатерального пучка. Применяют
игольчатый зажим из набора для операций на плечевом суставе и один или два
титановых якорных фиксатора с двумя нитями (например, Corkscrew 5 мм,
фирмы «ARTHREX»). На первом этапе освобождают место прикрепления
связки до спонгиозной кости при помощи шейверного ножа и фрезы. Через
внутренний нижний доступ вводят якорные фиксаторы в место
предполагаемого прикрепления культи связки. Через артроскопический доступ
вводят игольчатый зажим, прокалывают им культю в верхней ее части,
захватывают одну из лигатур, выводят ее внаружу и завязывают узел,
прикрепляя прошитую культю к месту введения якоря. Далее игольчатым
зажимом снова прокалывают верхний край культи связки и захватывают
лигатуру второго фиксатора, пришивают связку вторым швом. Главное при
проведении рефиксации связки - выбрать правильно место прикрепления. Если
пришить связку выше места фиксации заднелатерального пучка, то она, скорее
всего, порвется. Нужно отдавать себе отчет в том, что культя передней
крестообразной связки не обладает достаточной длиной, чтобы восстановить
оба ее пучка. Поэтому восстанавливают пучок, который более ответственен за
ротационную устойчивость коленного сустава. Операцию рефиксации связки
проводят в первую неделю после травмы и при наличии культи достаточной
длины. Если сустав стабилизировать не удается, то, как обычно, через 6 недель
проводят пластику передней крестообразной связки.
Рис. 10.132 Начало рефиксации: введен
якорный фиксатор в место
крепления связки
Рис. 10.133 Следующий этап: в сустав
вводят игольчатый зажим с захватом
для нитки
129
Рис. 10.134 Продолжение. Проходят иглой
зажима через культю связки, захватывают
нитку и выводят ее внаружу
Рис. 10.135 Завязывают узел. Далее при
необходимости вводят еще один
якорный фиксатор
Рис. 10.136 Пример якорного фиксатора,
применяющегося для рефиксации культи
передней крестообразной связки
(Corkscrew 5 мм, фирмы «ARTHREX»)
Рис. 10.137 Игольчатые зажимы для
прошивания связки
Программа ускоренной реабилитации после восстановления
передней крестообразной связки (программа состоит из 6-ти
фаз)
Данная программа предназначена для ускоренной реабилитации у
спортсменов.
Основные задачи первых трех фаз реабилитации.
1. Полный объем движений перед операцией.
2. Послеоперационное нормальное заживление ран.
3. Восстановление полного разгибания.
4. Восстановление опороспособности до порога болевой
чувствительности.
130
Фаза I Предоперационное восстановление функции конечности и
подготовка к операции
Мы рекомендуем проводить операцию по пластике крестообразных
связок через 4-6 недель после травмы. Следующим важным фактором является
психологическая подготовка пациента, согласование момента проведения
операции с профессиональной деятельностью или учебой пациента, а также с
его семейными отношениями. Тем не менее, программу восстановительного
лечения нужно начинать сразу после травмы, чтобы уменьшить отек и быстрее
достичь восстановления полного объема движений в суставе. Среди лечебных
мероприятий применяют компрессионную локальную гипотермию, пассивные
и активные движения в коленном суставе, раннюю нагрузку на конечность.
Иммобилизацию при повреждении передней крестообразной связки в
сочетании с повреждениями менисков не применяют.
Фаза II Послеоперационная реабилитация (1-я неделя после операции)
Сразу по окончании операции в течение первых суток коленный сустав
фиксирован жесткой шиной в положении полного разгибания. К концу первых
суток удаляют дренажи и меняют жесткую шину на жесткий шарнирный
ортез, предназначенный для фиксации нестабильности, связанной с
повреждением передней крестообразной связки (ACL-brace).
Основными задачами II фазы являются:
• нормальное заживление раны;
• купирование болевого синдрома;
• снятие отека;
• восстановление полного разгибания и сгибания до угла 90°;
Применяются:
• электростимуляция мышц;
• интерферентные токи;
• локальная гипотермия в течение двух суток после операции;
• возвышенное положение конечности;
• эластическая давящая повязка на конечность и коленный сустав;
• последовательные пассивные движения в коленном суставе при
помощи мотошины (рис. 10.138) 2 раза в день по 10 сгибаний на
минимальной скорости в режиме от 0° до 90°;
• изометрические сокращения четырехглавой мышцы бедра: 4 сек.
каждые 1-2 часа, не менее 5 сокращений;
• со 2-х суток подъем прямой ноги вверх, начиная с двух серий в день по
4-5 упражнений с увеличением нагрузки далее по мере восстановления
мышечного тонуса;
Опора на конечность:
• начинают со 2-х суток;
• тренировка устойчивости при ходьбе с костылями;
• нагрузку на конечность разрешают до болевого ощущения.
131
Рис. 10.138 Мотошина для пассивного восста-
новления движений в коленном суставе
Фаза III (2-я неделя после операции)
Задачами III являются:
• восстановление полного объема движений;
• восстановление тонуса мышц;
• подготовка к полной нагрузке на конечность;
Применяются:
• электростимуляция мышц;
• интерферентные токи;
• на 10-14-е сутки снимают швы;
• тренировка разгибателей коленного сустава в закрытой системе;
• тренировка сгибателей коленного сустава в открытой системе -
тренажер для сгибания колена;
• тренажеры для отдельных групп мышц бедра;
• ходьба с двумя «локтевыми» костылями;
• ходьба по движущейся дорожке на подъем (7°);
• проприоцептивная тренировка: качающаяся доска, вращающийся диск.
Основными задачами следующих IV-VI фаз реабилитации являются:
• восстановление полной подвижности пациента;
• восстановление полного объема движений в суставе;
• полное восстановление опороспособности конечности;
• восстановление координации движений и проприорецепции;
• восстановление силы конечности, необходимой для повседневной
физической активности или занятий спортом.
Фаза IV (3-6-я недели после операции)
Основной задачей этой фазы является восстановление полного объема
движений при полной нагрузке на конечность.
132
Применяются:
• электростимуляция мышц;
• интерферентные токи;
• ультразвук;
• тренировка разгибателей коленного сустава в закрытой системе;
• тренировка сгибателей коленного сустава в открытой системе -
тренажер для сгибания колена;
• тренажеры для отдельных групп мышц бедра;
• ходьба без дополнительной опоры;
• ходьба по движущейся дорожке на подъем (7°);
• проприоцептивная тренировка: качающаяся доска, вращающийся диск,
при необходимости мини-батут;
• массаж бедра;
• езда на велосипеде;
• оздоровительный бег в воде;
• плавание кролем.
Фаза V (7-12-я недели после операции)
Основной задачей является полное восстановление конечности и начало
спортивной нагрузки.
Применяются:
• тренировки координации движений;
• тренировки на выносливость;
• ножной пресс и другие тренажеры для увеличения силы мышц;
• постепенно увеличивают нагрузки;
• прыжки;
• бег трусцой с постепенным увеличением скорости;
• бег в воде и плавание;
• проприоцептивная тренировка: качающаяся доска, вращающийся диск,
батут.
Фаза VI (4-6-й месяцы после операции)
Основной задачей фазы VI является восстановление занятий спортом.
Специфические тренировки, необходимые для занятий тем или иным
видом спорта. Комплексные тренировки координации движений.
Функциональная диагностика с помощью анализа ходьбы и бега по
движущейся дорожке. Увеличение тренировок на силу, выносливость,
скорость, подвижность и координацию.
Данный протокол реабилитации предназначен для восстановления
функции конечности у спортсменов. Его можно применить для пациента,
который не является спортсменом, но хочет обладать хорошими физическими
кондициями. В этом случае начало третьей фазы можно отложить на 1 неделю
и, соответственно, IV и V фазы будут начинаться на одну неделю позже. При
этом к фазе VI пациент не переходит, а продолжает до 6 мес. заниматься по
программе фазы V.
133
11. Восстановление задней крестообразной связки
Восстановление задней крестообразной связки до сих пор представляет
достаточно серьезную проблему. Это связано, в первую очередь, с ее
анатомическими особенностями. Опасности проведения каналов в зоне, где
рядом расположена подколенная артерия, уже достаточно изучены.
Действительно, возможности визуализации при проведении тибиального
канала оставляют желать лучшего. Однако есть еще ряд факторов, которые
могут негативно отразиться на результате лечения пациента. Нельзя не
учитывать тот факт, что большая часть повреждений задней крестообразной
связки встречается при тяжелой сочетанной политравме. По этой причине мы
часто имеем дело с застарелыми повреждениями с уже сформированными
комплексными задними нестабильностями коленного сустава. В этом случае
необходимо восстановить не только одну заднюю крестообразную связку, но и
другие поврежденные структуры капсульно-связочного аппарата коленного
сустава. Наиболее часто мы имеем дело с хронической заднелатеральной
нестабильностью. Восстановление одной задней крестообразной связки в
таком случае не только не приведет к стабилизации сустава, но и будет
обречено на неудачу. Как правило, восстановленная задняя крестообразная
связка в условиях заднелатеральной нестабильности быстро повреждается
вновь. И в заключение следует отметить, что повреждения задней
крестообразной связки относятся к редким травмам коленного сустава. Это
также отрицательно влияет на результаты лечения пациентов, так как не
каждый ортопед имеет достаточный опыт лечения данной патологии.
Оставив за пределами этой главы решение вопроса комплексной
заднелатеральной или какой-либо другой нестабильности коленного сустава,
рассмотрим методы восстановления задней крестообразной связки под
артроскопическим контролем.
Первый вопрос, который становится перед операцией - это выбор
трансплантата. Среди аутотрансплантатов, на наш взгляд, предочтительными
являются: трансплантатом из сухожилий полусухожильной и нежной мышц
(STG) и трансплантат из сухожилия четырехглавой мышцы бедра (методики
забора трансплантатов изложены в главе 10). Они не имеют костных блоков,
по крайней мере, на том конце, который проводится в большеберцовую кость
через задний отдел сустава. Проведение костного блока всгда сопряжено с
определенными трудностями.
Оценка результата лечения пациента также проводится по шкале
«LK..D.C.» и с использованием антропометра КТ-1000 (см. главу 10).
Подготовка канала в большеберцовой кости
При подготовке канала в большеберцовой кости артроскоп проводят
через межмыщелковую ямку в направлении заднего отдела коленного сустава.
Для этого необходимо шевером удалить синовиальную оболочку вокруг
передней крестообразной связки и остатки задней крестообразной связки
вместе с рубцами, которые обычно заполняют весь задний отдел
межмыщелковой ямки. Для правильного проведения канала в большеберцовой
кости нужно освободить задний край большеберцовой кости по ее центру. Для
134
удобного последующего проведения трансплантата необходимо скелетировать
заднюю поверхность большеберцовой кости книзу на 1,5 см. Скелетирование
проводят специальным рашпилем (рис. 11.1). Можно также скелетировать
заднюю поверхность большеберцовой кости из задневнутреннего доступа
электроножом. Далее собирают большеберцовый кондуктор. Устанавливают
угол сверления 60°. Сверление под таким углом является одним из условий
предотвращения повреждения сосудисто-нервного пучка подколенной
области, а также упрощает протягивание трансплантата. Тем не менее, для
избежания излишнего проведения спицы в подколенную область используют
специальный ограничитель сверления, который одевают на кондуктор (рис.
11.2, 11.3). Выполняют проведение направляющей спицы. Кондуктор для
задней крестообразной связки фирмы «ARTHREX» устроен таким образом,
что спица упирается в ограничитель. Кондуктор снимают, на конец
направляющей спицы одевают специальный защитник (рис. 11.4). и сверлят
канал сверлом соответствующего диаметра. Диаметр сверла определяется
диаметром подготовленного трансплантата. В ряде случаев защитник вводят
через задневнутренний доступ (рис. 11.5). После сверления в канал вводят
специальный рашпиль и сглаживают края выходного отверстия для
облегчения проведения трансплантата (рис. 11.6). Все манипуляции по
подготовке большеберцового канала проводят в положении максимально
возможного сгибания в коленном суставе. Это обеспечивает безопасность
сосудисто-нервного пучка подколенной ямки.
Рис. 11.1 Скелетирование задней
поверхности большеберцовой кости книзу
на 1,5 см специальным рашпилем
Рис. 11.2 Подготовка кондуктора:
установка угла сверления 60° и
применение ограничителя сверления
спицы
135
Рис. 11.3 После проведения спицы
кондуктор снимают
Рис. 11.4 На конец спицы одевают
специальный защитник и
канюлированным сверлом сверлят
канал в большеберцовой кости
Рис. 11.5 В ряде случаев для введения
защиты в подколенную ямку применяют
задневнутренний доступ
Рис. 11.6 Сглаживание выходного
отверстия канала специальным
рашпилем
136
Подготовка канала в бедренной кости
Для подготовки канала в бедренной кости используется тот же
универсальный кондуктор фирмы «ARTHREX». Меняется лишь специальный
щуп. Угол сверления тот же - 60° (рис. 11.7). Точку для введения спицы
выбирают на 10 мм кзади от переднего края межмыщелковой ямки (рис. 11.8).
Далее по направляющей спице сверлят канал (рис. 11.10). Существует и другая
техника с применением специального бедренного направителя для пластики
задней крестообразной связки (рис. 11.9).
Рис. 11.7 Проведение направляющей
спицы при помощи универсального
кондуктора
Рис. 11.8 Выбор точки для введения
направляющей спицы на внутреннем
мыщелке большеберцовой кости
Рис. 11.9 Использование специального
бедренного кондуктора для пластики
задней крестообразной связки
Рис. 11.10 Сверление канала во
внутреннем мыщелке большеберцовой
кости
137
Проведение и фиксация трансплантата
При помощи специального проводника проводят направляющую
лигатуру через канал в большеберцовой кости снизу вверх (рис. 11.11). Если
специального проводника нет, то можно использовать проводник из
проволочной петли, который вводят снизу вверх и достают из заднего отдела
сустава крючком или зажимом снаружи через нижний медиальный доступ. В
петлю проволоки заправляют петлю направляющей лигатуры, сложенной
вдвое. За проволоку протягивают лигатуру вниз наружу через канал в
большеберцовой кости.
За лигатуру протягивают в сустав лигатуры, которыми прошит
трансплантат. Протягивают конец трансплантата в полость сустава снизу
вверх до середины межмыщелкового возвышения. Для удобства выведения
конца трансплантата из канала в межмыщелковую ямку можно использовать
специальный удерживатель для нити (рис. 11.13). Далее концы лигатур
проводят в канал в бедренной кости и протягивают конец трансплантата в
бедренную кость (рис. 11.12). Фиксацию транспланта лучше осуществлять
интерферирующими рассасывающимися винтами (рис. 11.14, 11.15). Можно
применять любой из способов фиксации трансплантата, которые изложены в
главе 10, посвященной восстановлению передней крестообразной связки.
Хорошего результата можно достичь при любом методе фиксации
трансплантата как при завязывании лигатур на головки кортикальных винтов,
так и при использовании переворачивающейся пластины (эндо-баттон) и
титановых интерферирующих винтов. Однако применение рассасывающихся
винтов является более удобной процедурой, которая к тому же сокращает
время операции.
Рис. 11.12 Проведение трансплантата
снизу вверх
Рис. 11.11 Проведение лигатур через канал
в большеберцовой кости
138
Рис. 11.14 Фиксация трансплантата
интерферирующими рассасывающимися
винтами
Рис. 11.13 Применение специального
удерживателя для нити облегчает
выведение трансплантата сзади наперед
Рис. 11.15 Результат восстановления
задней крестообразной связки
139
Программа реабилитации после восстановления задней
крестообразной связки
Программа восстановительного лечения полностью аналогична плану
реабилитации после восстановления передней крестообразной связки,
изложенной в главе 10. Однако вспомним о том, что кроме восстановления
задней крестообразной связки очень часто восстанавливают и другие
структуры капсульно-связочного аппарата коленного сустава. В этих случаях в
программу вносятся коррективы.
Для фиксации коленного сустава в послеоперационном периоде
применяется специально предназначенный для этого ортез (PCL-brace).
140
12. Стабилизация надколенника под артроскопическим
контролем
Лечение повреждений связочного аппарата надколенника является
проблемой во многом решенной. Вопросы этиологии, патогенеза развития
острой и хронической нестабильности надколенника достаточно хорошо
изучены. Несмотря на большое число разработанных операций, в клинической
практике выполняются лишь некоторые, хорошо зарекомендовавшие себя в
типичных клинических ситуациях. В подавляющем большинстве случаев
первичного вывиха надколенника применяется консервативная тактика
лечения. Операцию выполняют в случае формирования хронической
нестабильности. Внедрение артроскопической техники позволило сократить
травматичность операций и проводить их в остром периоде первичного
вывиха надколенника.
Все пациенты до оперативного вмешательства обследуются с
применением рентгенографии и магниторезонансной томографии для оценки
конфигурации суставных поверхностей надколенника и блока бедренной
кости. Обязательно оценивается угол Q (рис. 12.1). Магниторезонансная
томография позволяет оценить как взаимоотношения в пателлофеморальном
суставе, так и состояние внутренней связки надколенника (рис. 12.6). Однако
рентгенография пателлофеморального сустава также остается достаточно
эффективным исследованием. При правильном выполнении этой проекции
получается прекрасная картина состояния пателлофеморального сочленения
(рис. 12.2). Здесь необходимо отметить, что широко распространенная техника
выполнения рентгенограммы пателлофеморального сустава с укладкой
пациента с полностью согнутой в коленном суставе конечности является
неинформативной (рис. 12.3). Отличительной особенностью такой
рентгенограммы является наложение контуров проксимального отдела
большеберцовой и головки малоберцовой костей на контуры дистального
отдела бедренной кости. При таком угле сгибания в коленном суставе
надколенник уже четко «зашел» в блок мыщелков бедренной кости и даже
опустился ниже него. Вывих же происходит при небольшом угле сгибания
(рис. 12.5). Поэтому правильным будет выполнение рентгенограмм
пателлофеморального сустава при сгибании под углом 45° (рис. 12.4), по
методике Мерханта [Merchant; JBJS, 56-А:1391-6, Oct 1974]. По
рентгенограмме определяется угол углубления или борозды блока бедренной
кости - угол Братстрёма, а также угол конгруэнтности пателлофеморального
сустава. На рис. 12.2 показана рентгенометрия пателлофеморального сустава.
Линия (а) чертится вдоль контуров наружной поверхности блока бедренной
кости, линия (б) чертится вдоль контуров внутренней поверхности блока
бедренной кости. В норме угол Братстрёма - угол между линиями (а) и (б) -
составляет от 136° до 150°, в среднем 143° [Buard et al. / Brattstrom. Acta Orthop
Scand. Vol 68. 1969. p 135]. Линия (с) - это биссектриса между линиями (а) и
(б). Линию (д) рисуют из вершины угла блока бедренной кости через самую
нижнюю точку суставной поверхности надколенника. Измеряют угол между
линиями (с) и (д). Линия (д) может отклоняться от линии (с) как в медиальную
сторону (тогда угол со знаком «минус»), так и в латеральную сторону (тогда
141
угол со знаком «плюс»). Угол конгруэнтности пателлофеморального сустава -
угол между линиями (д) и (с) в норме составляет от «-16°» до «+4°». Второй
важный рентгенометрический показатель - это угол латерального
соответствия. Его определяют между линией, проходящей через вершины
мыщелков блока бедренной кости, и линией, проходящей через нижние точки
латерального края и середины надколенника (рис. 12.2). В норме он должен
быть более 0°.
142
Рис. 12.3 Методика выполнения рентгенограммы пателлофеморального сустава с полным
сгибанием в коленном суставе: а) укладка; б) пример рентгенограммы
в) г)
Рис. 12.4 Укладки для выполнения рентгенограмм пателлофеморального сочленения при
сгибании в коленном суставе под углом 45°: а) методика Мерханта; б), в) другие варианты
укладок; г) рентгенограмма пателлофеморального сустава при сгибании 45°
143
а) б)
а)
Рис. 12.6 Возможности томографии пателлофеморального сустава: а) МРТ коленного
сустава при высоком стоянии и нестабильности надколенника: стрелкой указан разрыв
медиальной связки; б) КТ. хорошо виден остеохондральный перелом внутренней
поверхности надколенника
Рис. 12.5 Острый вывих надколенника до вправления: а) внешний вид; б) рентгенограмма
б)
Показания для восстановления связочного аппарата
надколенника под артроскопическим контролем
Основным показанием является первичный свежий или несвежий вывих
надколенника. При значительных анатомических отклонениях
пателлофеморального сустава одновременно могут быть проведены и другие
внесуставные оперативные вмешательства. Показания для их проведения
определяются по общепринятым признакам: угол Q, хроническая
нестабильность надколенника.
Методика оперативного вмешательства
Операция проводится под регионарной анестезией. Первым этапом
выполняется диагностическая артроскопия. Оцениваются форма
144
пателлофеморального сустава, положение надколенника, состояние
медиальной связки надколенника (рис. 12.9). При подтверждении диагноза
проводится латеральное освобождение надколенника (рис. 12.7, 12.8). При
помощи электроножа рассекают капсулу сустава кнаружи от надколенника,
начиная от верхнего края сухожилия латеральной порции четырехглавой
мышцы бедра и заканчивая на уровне мыщелков большеберцовой кости,
кнаружи от собственной связки надколенника (рис. 12.10). Выполняется
контроль гемостаза, помня об артериях, питающих надколенник. Далее
шейверным агрессивным ножом освежается место разрыва медиального
связочного аппарата надколенника и проводится наложение трех, иногда
четырех узловых швов на капсульносвязочный аппарат (рис. 12.11) с
использованием чрезкожной техники и игл из набора фирмы “ARTHREX” по
методике Ямамото (Yamamoto). Узлы завязываются под кожей на капсуле
через небольшие разрезы - 3-4 мм (рис. 12.12). Для шва подходит нить
«FiberWire» №2. При проведении нити ее положение в суставе контролируется
при помощи артроскопа. Нужно следить за тем, чтобы швы равномерно были
распределены по всей длине разрыва связки. Для удобства работы прошивание
начинают с нижнего угла разрыва. После наложения каждого шва, его сразу
завязывают. Это облегчает наложение следующего шва. При завязывании шва
обязательно контролируют, чтобы узел лег на капсулу сустава. Для этого в
местах выхода лигатуры выполняются разрезы кожи скальпелем длиной
3-5 мм. «Москитом» отсепаровывается кожа от капсулы сустава в направлении
второго выхода лигатуры через кожу. Проводником проводят одну лигатуру на
капсуле под кожей в место выхода второй лигатуры. После этого завязывается
узел. Для его погружения можно приподнять кожные края раны вверх
маленькими крючками или «москитом».
Рис. 12.7 Схема операции
латерального освобождения
надколенника
Рис. 12.8 Методика латерального
освобождения надколенника
145
Рис. 12.9 Артроскопическая картина при нестабильности надколенника (а) и после
вправления надколенника на место пальцем снаружи (б)
Рис. 12.10 Этапы латерального освобождения надколенника под артроскопическим
контролем: а) до операции; б) после рассечения связок электроножом
Рис. 12.11 Выполнение шва под
артроскопическим контролем
(Р - надколенник, F - мыщелок бедра)
Рис. 12.12 Внешний вид коленного
сустава к концу 1 -х суток после
проведения шва
146
Методика послеоперационного ведения
Послеоперационный период проводится в три фазы.
I фаза. Раннего заживления - первые 2 недели. Основными задачами
являются: создание условий для нормального заживления раны, купирование
отека и болевого синдрома, восстановление движений в объеме 0/0/40°.
Иммобилизация жесткой съемной шиной первые 2 дня, далее используется
шарнирный ортез со стабилизатором надколенника (ограничитель движений
устанавливают на приведенный выше объем). Применяются: локальная
компрессионная гипотермия, интерферентные токи, электростимуляция мышц,
эластическая компрессия конечности и коленного сустава, изометрические
упражнения для мышц бедра и голени. Пассивные движения при помощи
мотошины в объеме 0/0/40°. Разрешена дозированная нагрузка на
выпрямленную конечность в пределах 20 кг. На 10-14-е сутки снимают
кожные швы.
II фаза. Позднего заживления - 3-4-я недели. Основными задачами фазы
являются: восстановление тонуса мышц, увеличение объема движений в
суставе до 0/0/60°. Иммобилизация шарнирным ортезом со стабилизатором
надколенника (ограничитель движений устанавливают на приведенный выше
объем). Применяются: интерферентные токи, электростимуляция мышц,
эластическая компрессия конечности и коленного сустава, упражнения для
восстановления силы мышц. Пассивные движения при помощи мотошины в
объеме 0/0/60° и активные движения в том же объеме. Разрешена дозированная
нагрузка на выпрямленную конечность до болевого порога.
III фаза. Позднего заживления - 5-6-я недели. Основные задачи:
восстановление активного объема движений в пределах 0/0/90° с дальнейшим
восстановлением полного объема; восстановление полной опороспособности
конечности и силы мышц. Иммобилизация осуществляется шарнирным
ортезом со стабилизатором надколенника без ограничения объема движений.
После 6-й недели переходят на эластический ортез для коленного сустава. Мы
применяли ортез «Patello-plus» (фирмы «Rucanor»). Применяются:
интерферентные токи, электростимуляция мышц, эластическая компрессия
конечности и коленного сустава, упражнения для стабилизации функции и
восстановления силы мышц. Пассивные движения при помощи мотошины в
объеме 0/0/90° и более. Активные движения разрешены без ограничения.
Разрешена ходьба с полной нагрузкой на конечность при использовании
одного локтевого костыля с последующим переходом на ходьбу без
дополнительной опоры по мере восстановления ее стереотипа.
147
Литература
1. Ахмеджанов Ф.М., Тютин Л.А., Варшавский и др. Сравнительный медико-
экономический анализ подходов к диагностике и лечению внутренних повреждений
коленного сустава// Радиология-практика.-2001.-№4.-С.40-47.
2. Герцен Г.И. Диагностическая и хирургическая артроскопия менисков коленного
сустава// Вюник ортопед!!’, травматологи та протезування.-2002.-№3.-С.9-12.
3. Докучаев С.В., Маланин Д.А., Егин Е.И. Сравнительная оценка результатов
магниторезонансной томографии и анатомо-морфологического исследования
коленного сустава// Скорая медицинская помощь.-2003.-Спец.выпуск.-С.36.
4. Левенець В.М., Лшько Я.В. Лжування передньо-мед!альноТ нестабыьност! колшного
суглоба// Юпн.х!рурпя.-1994.-№3.-С.28-32.
5. Левенец В.Н., Пляцко В.В. Артроскопия.- К.: Здоров’я, 1991.- 232с.
6. Лоскутов А.Е., Головаха М.Л. Наш опыт артроскопии коленного сустава// Ортопедия,
травматология и протезирование.-2001.-№2.-С. 108-109.
7. Миронов М.П., Лисицин М.П. Артроскопическая диагностика и лечение повреждений
менисков коленного сустава // Сборник материалов Первого Конгресса Российского
Артроскопического общества.-М., 1996.-С.8-32.
8. Переваги артроскоп in них метод!в д!агностики i лжування патологи колшного суглоба
/Я.С.Яцкевич, Т.М.Пщлюецький, А.П. Олекса та in. //Ортопедия, травматология и
протезирование.-1999.-№3.-С. 112-117.
9. Пляцко В.В.//Всесоюзный съезд геронтологов и гериатров:Тез.докл.-Киев, 1988.-Ч.1.-
С.512.
10. Сименач Б.И., Болховитин П.В. Теоретическое обоснование восстановления передней
крестообразной связки в системе хирургического лечения передневнутренней
нестабильности коленного сустава// Ортопедия, травматология и протезирование.-
2002.-№ 1.-С. 28-30.
11. Трачук А.П., Шаповалов В.М., Тихилов Р.М. Основы диагностической артроскопии
коленного сустава.- Санкт-Петербург, 2000.-112с
12. Хемпфлинг X. Артроскопия. Диагностика и терапия. - Висбаден: Техноэкспорт ГмбХ,
92 с.
13. Чехович Г.Г. Д1агностично-оперативна артроскотя при деяких пошкодженнях та
захворюваннях колшного суглоба// Ортопедия, травматология и протезирование.-
1999.-№3.-С.114-115.
14. Чемирис А.И. Диагностика и хирургическое лечение застарелых повреждений
сумочно-связочного аппарата коленного сустава.- Дисс....к.м.н.- Харьков, 1982.
15. Aglietti Р., Buzzi R., Zaccherotti G., De Biase P. Patellar tendon versus doubled
semitendinosus and gracilis tendons for anterior cruciate ligament reconstruction// Am. J.
Sports Med.-1994.-Vol 31 .-P. 211-218.
16. Aigner R., Gillquist J. Arthroscopy of the knee.- Stuttgart; New York: Thieme
Med.Publ.;1991.-149p.
17. Balduini FC, Torg JS: Application of electrothermal energy in arthroscopy, Arthroscopy
1:259, 1985.
18. Barclay L. Outcomes Similar for Patellar or Hamstring Tendon ACL Repair // Am. J. Sports
Med.-2003.-Vol. 31.-P. 564-573.
19. Benedetto K.P. Internationale Knieuntersuchungsbogen. Mitteilungen der
Deutschsprachigen Arbeitsgemeinschaft fur Arthroskopie (AGA).-1992.-N4.Bigliani LU,
Flatow EL, Deliz ED: Complications of shoulder arthroscopy, Orthop Rev 20:743, 1991.
20. Buard et al. / Brattstrom. Acta Orthop Scand. Vol 68. 1969. p 135
21. Campbell's Operative Orthopaedics, 10th Edition/ Edited by S. Terry Canale.- MOSBY,
2003.- 4836р.
22. Caspari RB: Current development of instrumentation for arthroscopy, Semin Orthop 3:130,
1988.
23. Dandy DJ, Flanagan JP, Steenmeyer V: Arthroscopy and the management of the ruptured
anterior cruciate ligament, ClinOrthop 167:43, 1982.
148
24. Dandy DJ, O’Carroll PF: Arthroscopic surgery of the knee, Br Med J (Clin Res) 285:1256,
1982.
25. DeHaven KE, Amoczky SP: Meniscal repair. Part I. Basic science, indications for repair,
and open repair, J Bone Joint Surg 76-A:140, 1994.
26. DeHaven KE, Collins HR: Diagnosis of internal derangements of the knee: the role of
arthroscopy, J Bone Joint Surg 57-A:802, 1975.
27. Eriksson E: Problems in recording arthroscopy, Orthop Clin North Am 10:735, 1979.
28. Eriksson K. et al. Semitendinosus tendon regeneration after harvesting for ACL
reconstruction. A prospective MRI study// KSSTA.-1999.-Vol.4.-P. 220-225.
29. Ficat RP, Hungerford DS: Disorders of the patellofemoral joint, Baltimore, 1977, Williams
& Wilkins.
30. Gillquist J, Hagberg G, Oretorp N: Arthroscopic visualization of the posteromedial
compartment of the knee joint, Orthop ClinNorth Am 10:545, 1979.
31. Gillquist J, Karpf PM: Arthroscopic knee surgery, Fortschr Med 21:51, 1982.
32. Insall J.N., Dorr L.D., Scott R.,Scott W.N. Rationale of The knee society clinical rating. Clin
Orthop, 1989, 248:13-14.
33. Gillespie M.J., Noirot G., Rizzo C. et al. Superior, posterolateral knee portal, and anatomic
dissection// 17th Annual Meeting Arthroscopy Ass. North Am.- Orlando.- 1998.
34. Jackson D.W., Amoczky S.P., Woo S.L-Y., Frank C.B. and Simon T.M. In The Anterior
Cruciate Ligament. Current and Future Concepts.- New York: Raven Press, 1993.
35. Jackson RW, Dandy DJ: Arthroscopy of the knee, New York, 1976, Grune & Stratton.
36. Johnson LL: Arthroscopic surgery: principles and practice, ed 3, St Louis, 1986, Mosby.
37. Jones K.G. Reconstruction of the anterior cruciate ligament using the central one-third of the
patellar ligament// J Bone Joint Surg.-1970.-Vol.4.-P. 838-839.
38. Landon GC. Pigmented villonodular synovitis of the knee. The results of total arthroscopic
synovectomy, partial arthroscopic synovectomy, and arthroscopic local excisionZ/Joumal of
Bone & Joint Surgery - American Volume. 74(6):952, 1992 Jul.
39. Lysholm J, Gillquist J: Endoscopic meniscectomy, Int Orthop 51:265, 1981.
40. Managment of Complications in Orthopaedics «Arthroscopic Surgery» /О.Н. Sherman,
J.Minkoff.-Baltimor: Williams & Willkins, 1990.
41. Merchant; JBJS, 56-A: 1391 -6, Oct 1974
42. Metcalf RW: Operative arthroscopy of the knee, AAOS Instr Course Leet 30:357, 1981.
43. Miller GK, Dickason JM, Blazina ME, et al: The use of electrosurgery for arthroscopic
subcutaneous lateral release, Orthopedics 5:309, 1982.
44. O’Connor RL: Arthroscopy, Philadelphia, 1977, JB Lippincott.
45. Ogilvie-Harris DJ., Biggs DJ., Mackay M. et al Posterior portals for arthroscopic surgery of
the knee // Arthroscopy.-1994.- Vol.10, N 6.-P.608-613.
46. Rand JA, Gaffey TA: Effect of electrocautery on fresh human articular cartilage,
Arthroscopy 1:242, 1985.
47. Ritt MJPF, TeSlaa RL, Koning J, Bruijn JD: Popliteal pseudoaneurysm after arthroscopic
meniscectomy: a report of two cases, Clin Orthop 295:198, 1993.
48. Rosenberg TD, Graf B: Techniques for ACL reconstruction with Multi-Track drill guide,
Miami, 1994, Acufex Microsurgical.
49. Shahriaree H: O’Connor’s textbook of arthroscopic surgery, Philadelphia, 1984, JB
Lippincott.
50. Takagi K: The classic. Arthroscope, Clin Orthop 167:6, 1982.
51. Watanabe M, Takeda S, Ikeuchi H: Atlas of arthroscopy, Tokyo, 1969, Igaku Shoin.
52. Zarins B. Arthroscopic surgery in a sport medicine practice// Orthop. Clin. Noth. Am.-
1982.-Vol.2.- P. 34-60.
53. Zarins B., Rowe C. Combined anterior cruciate-ligament reconstruction using
semitendinosus tendon and iliotibial tract//J. Bone Joint Surg.-1986.-Vol.68A.-P. 160-177.
149
СОДЕРЖАНИЕ
ПРЕДИСЛОВИЕ....................................................................3
О КОМПАНИИ «ARTHREX»...........................................................4
ОБЩАЯ ЧАСТЬ....................................................................7
1. Введение, или диагностические возможности артроскопии коленного сустава.7
2. Базовый инструмент и оборудование для артроскопии коленного сустава......10
3. Основные оперативные доступы для артроскопии коленного сустава........26
Передние доступы для артроскопии коленного сустава.....................26
Доступы в задние завороты коленного сустава или «задние доступы»..........28
4. Методика проведения артроскопии коленного сустава........................30
СПЕЦИАЛЬНАЯ ЧАСТЬ.............................................................41
5. Повреждения менисков.....................................................41
Виды повреждения менисков................................................43
Инструмент для артроскопической хирургии менисков........................46
Техника артроскопии......................................................46
Ошибки и осложнения при менискэктомиях...................................49
Восстановительное лечение после удаления мениска
под артроскопическим контролем............................................50
Программа лечебной физкультуры для мобилизации коленного сустава.........50
6. Шов МЕНИСКА..............................................................57
Способы шва мениска.......................................................58
Шов мениска при помощи имплантатов (полностью внутренняя техника).........60
Шов мениска при помощи игл и нитей........................................63
Ошибки и осложнения.......................................................67
7. Повреждения и заболевания суставного хряща...............................69
Рефиксация костно-хрящевых фрагментов.....................................75
Мозаичная пластика........................................................78
Аутопластика дефекта мыщелка бедренной кости..............................82
Аллопластика дефектов хряща...............................................83
8. Патология синовиальной оболочки..........................................86
9. Деформирующий остеоартроз................................................92
10. Восстановление передней крестообразной связки...........................93
Забор трансплантата «Кость-Связка-Кость»..................................96
Забор сухожилий полусухожильной и нежной мышц............................100
Забор центральной части сухожилия четырехглавой мышцы бедра..............105
Подготовка канала в бедренной кости......................................107
Подготовка канала в большеберцовой кости.................................116
Проведение и фиксация трансплантата......................................120
Контроль положения трансплантата после операции..........................127
Рефиксация поврежденной передней крестообразной связки под артроскопическим
контролем................................................................129
Программа ускоренной реабилитации после восстановления передней крестообразной
связки (программа состоит из 6-ти фаз)...................................130
11. Восстановление задней крестообразной связки............................134
Подготовка канала в большеберцовой кости.................................134
Подготовка канала в бедренной кости......................................137
Проведение и фиксация трансплантата......................................138
Программа реабилитации после восстановления задней крестообразной связки.140
12. Стабилизация надколенника под артроскопическим контролем...............141
Литература.................................................................148
Наукове видання
ОРЛЯНСКИЙ Вениамин
ГОЛОВАХА Максим Леонидович
РУКОВОДСТВО ПО АРТРОСКОПИИ КОЛЕННОГО СУСТАВА
Редактор P.O. Лазарева
Художнш редактор В.В. Якименко
Техшчний редактор В.В. Якименко
Коректор В.М. Орищш
Здано на складання 10.04.07. Пщписано до друку 08.05.07. Формат 70x100/16.
Пап1р офсетний. Гарштура лпературна. Друк офсетний. Умовн. друк. арк. 12,25.
Умовн. фарб.-вщб. 12,25. Обл.-видавн. арк 9,1. Тираж 1000 прим. Замовлення №
Видавництво “Пороги”
49000, м. Дншропетровськ, пр. К.Маркса, 60
Свшоцтво про внесения до Державного реестру
сер!я ДК № 7 вщ 21.02.2000
Орлянський В., Головаха М.Л.
0-66 Кер1вництво з артроскопп колшного суглоба.-Дншропетровськ:
Пороги, 2007, 152 с.
ISBN 978-966-525-805-6
Розглянут! актуальш питания сучасно!’ ортопедп та травматологи - використання
артроскопп в лжуванш захворювань, пошкоджень та наслщюв травм колшного
суглоба. Викладеш загальш та спещальш питания артроскопп колшного
суглоба, особливост! сучасно!’ апаратури та шструменту, а також методики
артроскошчно!' xipyprii колшного суглоба.
ББК 54.5
Видруковано у друкарш «Преса Украши»
вул.. Столярова, 3-а
м. Дншропетровськ
ISBN 978-966-525-805-6